| Dòng 135: | Dòng 135: | ||
==== Phương pháp điều trị ==== | ==== Phương pháp điều trị ==== | ||
Y học hiện thời không thể chữa khỏi cho đa số ca CLL, vậy nên điều trị nhắm thẳng đến kìm hãm căn bệnh trong nhiều năm thay vì chữa khỏi nó. Kế hoạch hóa trị chủ yếu là kết hợp hóa trị với [[chlorambucil]] hoặc [[cyclophosphamide]], cộng thêm một [[corticosteroid]] như [[prednisone]] hoặc [[prednisolone]]. Việc sử dụng corticosteroid có thêm lợi ích trấn áp một số [[bệnh tự miễn]] liên quan như thiếu máu do tan máu tự miễn hoặc giảm tiểu cầu trung gian miễn dịch. Ở những ca kháng, điều trị một thuốc bằng những thuốc [[nucleoside]] như [[fludarabine]],<ref>{{cite journal |author1=Eichhorst BF |author2=Busch R |author3=Hopfinger G |author4=Pasold R |author5=Hensel M |author6=Steinbrecher C |author7=Siehl S |author8=Jäger U |author9=Bergmann M |author10=Stilgenbauer S |author11=Schweighofer C |author12=Wendtner CM |author13=Döhner H |author14=Brittinger G |author15=Emmerich B |author16=Hallek M |author17=German CLL Study Group. |title=Fludarabine plus cyclophosphamide versus fludarabine alone in first-line therapy of younger patients with chronic lymphocytic leukemia |journal=Blood |year=2006 |volume=107 |pages=885–91 |doi=10.1182/blood-2005-06-2395 |pmid=16219797 |issue=3|doi-access=free }}</ref> [[pentostatin]], hoặc [[cladribine]] có thể thành công. Người khỏe mạnh hơn và trẻ hơn có thể chọn ghép tủy khác gen hoặc tự thân, điều đem đến hy vọng chữa khỏi vĩnh viễn.<ref>{{cite journal |author=Gribben JG |title=Stem cell transplantation in chronic lymphocytic leukemia |journal=Biol. Blood Marrow Transplant. |volume=15 |issue=1 Suppl |pages=53–8 |date=January 2008 |pmid=19147079 |pmc=2668540 |doi=10.1016/j.bbmt.2008.10.022 }}</ref> | Y học hiện thời không thể chữa khỏi cho đa số ca CLL, vậy nên điều trị nhắm thẳng đến kìm hãm căn bệnh trong nhiều năm thay vì chữa khỏi nó. Kế hoạch hóa trị chủ yếu là kết hợp hóa trị với [[chlorambucil]] hoặc [[cyclophosphamide]], cộng thêm một [[corticosteroid]] như [[prednisone]] hoặc [[prednisolone]]. Việc sử dụng corticosteroid có thêm lợi ích trấn áp một số [[bệnh tự miễn]] liên quan như thiếu máu do tan máu tự miễn hoặc giảm tiểu cầu trung gian miễn dịch. Ở những ca kháng, điều trị một thuốc bằng những thuốc [[nucleoside]] như [[fludarabine]],<ref>{{cite journal |author1=Eichhorst BF |author2=Busch R |author3=Hopfinger G |author4=Pasold R |author5=Hensel M |author6=Steinbrecher C |author7=Siehl S |author8=Jäger U |author9=Bergmann M |author10=Stilgenbauer S |author11=Schweighofer C |author12=Wendtner CM |author13=Döhner H |author14=Brittinger G |author15=Emmerich B |author16=Hallek M |author17=German CLL Study Group. |title=Fludarabine plus cyclophosphamide versus fludarabine alone in first-line therapy of younger patients with chronic lymphocytic leukemia |journal=Blood |year=2006 |volume=107 |pages=885–91 |doi=10.1182/blood-2005-06-2395 |pmid=16219797 |issue=3|doi-access=free }}</ref> [[pentostatin]], hoặc [[cladribine]] có thể thành công. Người khỏe mạnh hơn và trẻ hơn có thể chọn ghép tủy khác gen hoặc tự thân, điều đem đến hy vọng chữa khỏi vĩnh viễn.<ref>{{cite journal |author=Gribben JG |title=Stem cell transplantation in chronic lymphocytic leukemia |journal=Biol. Blood Marrow Transplant. |volume=15 |issue=1 Suppl |pages=53–8 |date=January 2008 |pmid=19147079 |pmc=2668540 |doi=10.1016/j.bbmt.2008.10.022 }}</ref> | ||
| + | |||
| + | === Tủy bào cấp tính === | ||
| + | Có nhiều thuốc chống ung thư khác nhau hiệu quả cho điều trị AML. Cách chữa hơi chút khác nhau tùy theo tuổi bệnh nhân và loại con cụ thể của AML. Tổng quan, chiến lược là kiểm soát tủy xương và bệnh toàn thân, đề ra phép điều trị riêng cho hệ thần kinh trung ương nếu có liên lụy. | ||
| + | |||
| + | Số đông chuyên gia ung thư nhìn chung tin tưởng vào việc kết hợp các thuốc cho giai đoạn hóa trị ban đầu. Cách làm này thường mang lại lợi ích là bệnh thuyên giảm sớm và rủi ro bệnh đề kháng thấp. Tiếp đến là điều trị củng cố và duy trì nhằm ngăn chặn bệnh tái phát. Chữa trị củng cố thường đòi hỏi hóa trị bước đầu lặp lại hoặc hóa trị tăng cường kèm thêm thuốc. Chữa trị duy trì thì ngược lại bao hàm những liều thuốc thấp hơn những liều sử dụng trong giai đoạn bước đầu.<ref>{{cite web|url=http://www.cancer.org/cancer/leukemia-acutemyeloidaml/detailedguide/leukemia-acute-myeloid-myelogenous-treating-typical-treatment-of-aml|title=Typical treatment of acute myeloid leukemia (except promyelocytic M3)|author=American Cancer Society|date=22 March 2012|work=Detailed Guide: Leukemia – Acute Myeloid (AML)|publisher=American Cancer Society|access-date=31 October 2012|url-status=live|archive-url=https://web.archive.org/web/20121112202809/http://www.cancer.org/cancer/leukemia-acutemyeloidaml/detailedguide/leukemia-acute-myeloid-myelogenous-treating-typical-treatment-of-aml|archive-date=12 November 2012}}</ref> | ||
== Tiên lượng == | == Tiên lượng == | ||
Phiên bản lúc 21:52, ngày 15 tháng 2 năm 2021
| Bệnh bạch cầu | |
|---|---|
| Tên khác | Máu trắng, Lơ-xê-mi (Leukemia) |
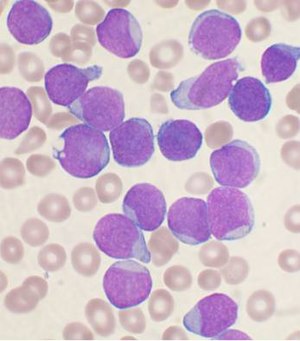 | |
| Chất hút tủy xương của một người mắc bệnh bạch cầu nguyên bào bạch huyết B cấp tính, nhuộm Wright | |
| Chuyên khoa | Huyết học, ung thư học |
| Triệu chứng | Chảy máu, bầm tím, mệt mỏi, sốt, nguy cơ nhiễm trùng tăng[1] |
| Khởi phát | Mọi độ tuổi,[2] phổ biến nhất là 60 đến 80.[3] |
| Nguyên nhân | Yếu tố môi trường và di truyền[4] |
| Yếu tố nguy cơ | Hút thuốc, tiền sử gia đình, bức xạ ion hóa, một số hóa chất, đã từng hóa trị, hội chứng Down.[2][4] |
| Chẩn đoán | Xét nghiệm máu, sinh thiết tủy xương[1] |
| Điều trị | Hóa trị, xạ trị, liệu pháp đích, ghép tủy, chăm sóc hỗ trợ[2] |
| Tiên lượng | Tỷ lệ sống 5 năm 57% (Mỹ)[3] |
| Số người mắc | 2,3 triệu (2015)[5] |
| Số người chết | 353.500 (2015)[6] |
Bệnh bạch cầu, máu trắng, hay lơ-xê-mi (leukemia; từ tiếng Hy Lạp cổ λευκός—leukós: trắng + αἷμα—haîma: máu) là nhóm bệnh ung thư máu thường khởi phát ở tủy xương và dẫn đến một số lượng lớn tế bào máu bất thường.[7] Các tế bào máu này không phát triển đầy đủ và được gọi là tế bào non (nguyên bào) hay tế bào máu trắng (lơ-xê-mi).[1] Triệu chứng có thể bao gồm chảy máu và bầm tím, mệt mỏi, sốt, nguy cơ nhiễm trùng tăng.[1] Các triệu chứng này xảy ra là do thiếu những tế bào máu bình thường.[1] Cách thức chẩn đoán thường là xét nghiệm máu hoặc sinh thiết tủy xương.[1]
Con người vẫn chưa biết nguyên nhân chính xác gây bệnh bạch cầu.[4] Sự kết hợp của yếu tố di truyền và yếu tố môi trường (không thừa hưởng) được tin là có vai trò.[4] Yếu tố nguy cơ gồm có hút thuốc, bức xạ ion hóa, một số hóa chất (như benzene), tiền sử hóa trị, hội chứng Down, và lịch sử gia đình có người mắc bệnh bạch cầu.[4][2] Có bốn loại bệnh bạch cầu chính: [bệnh] bạch cầu nguyên bào bạch huyết cấp tính (ALL), bạch cầu tủy bào cấp tính (AML), bạch cầu bạch huyết bào mạn tính (CLL), bạch cầu tủy bào mạn tính (CML); cùng một số loại hiếm gặp hơn.[2][8] Cả bệnh bạch cầu và u bạch huyết (lymphoma) đều thuộc một nhóm bệnh ung bướu bao quát hơn tác động đến máu, tủy xương, và hệ bạch huyết, gọi là u mô bạch huyết và tạo máu.[9][10]
Chữa trị có thể bao gồm kết hợp hóa trị, xạ trị, liệu pháp đích, ghép tủy, cộng thêm chăm sóc hỗ trợ và chăm sóc giảm nhẹ khi cần.[2] Một số loại bệnh bạch cầu nhất định có thể xử lý bằng cách theo dõi và chờ đợi.[2] Mức độ thành công phụ thuộc vào loại bệnh và tuổi của bệnh nhân. Kết quả đã được cải thiện tại các nước phát triển.[8] Tỷ lệ sống 5 năm bình quân ở Mỹ là 57%.[3] Với trẻ em dưới 15 tuổi, con số này từ lớn hơn 60% đến 90%, tùy thuộc vào loại bệnh.[11] Ở trẻ em bị bệnh bạch cầu cấp tính đã khỏi sau 5 năm, bệnh không có vẻ sẽ tái phát.[11]
Trong năm 2015 trên thế giới có 2,3 triệu người mắc và 353.500 người chết vì bệnh bạch cầu.[5][6] Đây là dạng ung thư phổ biến nhất ở trẻ em với 3/4 ca thuộc loại nguyên bào bạch huyết cấp tính.[2] Tuy nhiên, hơn 90% số ca bệnh bạch cầu được chẩn đoán là ở người lớn, trong đó phổ biến nhất là hai loại tủy bào cấp tính và bạch huyết bào mạn tính.[2][12] Bệnh thường gặp hơn ở các nước phát triển.[8]
Phân loại
| Kiểu tế bào | Cấp tính | Mạn tính |
|---|---|---|
| Bạch huyết bào hoặc nguyên bào bạch huyết |
Bạch cầu nguyên bào bạch huyết cấp tính (ALL) |
Bạch cầu bạch huyết bào mạn tính (CLL) |
| Tủy bào hoặc không bạch huyết bào |
Bạch cầu tủy bào cấp tính (AML) |
Bạch cầu tủy bào mạn tính (CML) |
Tổng quan
Theo tính chất lâm sàng và bệnh lý, bệnh bạch cầu được chia thành những nhóm lớn. Lần phân chia đầu tiên là thành thể cấp tính và mạn tính:
- Bệnh bạch cầu cấp tính (lơ-xê-mi cấp) có đặc điểm số lượng tế bào máu chưa trưởng thành tăng nhanh. Sự chật chội do những tế bào này gây ra khiến tủy xương không thể sản sinh tế bào máu khỏe mạnh dẫn đến huyết sắc tố thấp và tiểu cầu thấp. Ở bệnh bạch cầu cấp đòi hỏi chữa trị lập tức bởi những tế bào ác tính tích lũy và phát triển nhanh rồi tràn vào dòng máu và lan đến những cơ quan khác của cơ thể. Thể cấp tính của bệnh bạch cầu là dạng phổ biến nhất của bệnh này ở trẻ em.
- Bệnh bạch cầu mạn tính (lơ-xê-mi kinh) có đặc điểm sự tích lũy thừa thãi của những bạch cầu tương đối trưởng thành song vẫn dị thường, thường phát triển mất hàng tháng hoặc hàng năm. Tế bào được sản sinh với tốc độ nhanh hơn nhiều bình thường dẫn đến nhiều bạch cầu dị thường. Trong khi thể cấp tính đòi hỏi chữa trị lập tức, thể mạn tính lại đôi khi được theo dõi trong một thời gian trước khi chữa trị để đảm bảo hiệu quả trị liệu tối đa. Bệnh bạch cầu mạn đa phần thấy ở người lớn tuổi song có thể xảy ra ở bất kỳ nhóm tuổi nào.
Ngoài ra, căn bệnh còn được chia dựa vào loại tế bào máu bị tác động dẫn đến các loại bệnh bạch cầu bạch huyết bào hay nguyên bào bạch huyết và bệnh bạch cầu tủy hay tủy sinh:
- Ở bệnh bạch cầu bạch huyết [bào] (lơ-xê-mi dòng lympho), biến đổi ung thư diễn ra trong một loại tế bào tủy mà bình thường sẽ đi đến hình thành bạch huyết bào là những tế bào miễn dịch chống nhiễm trùng. Đa phần lơ-xê-mi dòng lympho có dính líu đến một loại bạch huyết bào đặc trưng là tế bào B.
- Ở bệnh bạch cầu tủy [bào] (lơ-xê-mi dòng tủy), biến đổi ung thư diễn ra trong một loại tế bào tủy mà bình thường sẽ đi đến hình thành hồng cầu, một số loại bạch cầu khác, và tiểu cầu.
Kết hợp hai cách phân loại này cho ra tổng cộng bốn loại chính. Trong mỗi loại chính lại thường có một vài loại nhỏ hơn. Cuối cùng, một vài loại hiếm thường được cho ra ngoài hệ thống phân loại.
Cụ thể
- Bạch cầu nguyên bào bạch huyết cấp tính (lơ-xê-mi cấp dòng lympho; ALL) là loại bệnh bạch cầu phổ biến nhất ở trẻ em, dù vậy nó cũng có thể tác động người lớn đặc biệt là người 65 tuổi trở lên. Cách chữa tiêu chuẩn bao gồm hóa trị và xạ trị. Những loại con gồm bạch cầu nguyên bào bạch huyết B cấp tính, bạch cầu nguyên bào bạch huyết T cấp tính, bạch cầu Burkitt, và bạch cầu lưỡng hình cấp tính. Trong khi đa số ca ALL xảy ra ở trẻ em, 80% trường hợp tử vong vì ALL xảy ra ở người lớn.[13]
- Bạch cầu bạch huyết bào mạn tính (lơ-xê-mi kinh dòng lympho; CLL) hay tác động nhất đến người tuổi trên 55, đôi khi xảy ra ở người trẻ hơn nhưng gần như không bao giờ ở trẻ nhỏ. Hai phần ba bệnh nhân là nam giới. Tỷ lệ sống 5 năm là 85%.[14] Dạng này tuy không chữa được nhưng có nhiều cách điều trị hiệu quả. Một loại con là bạch cầu tiền tế bào B tỏ ra nguy hiểm hơn.
- Bạch cầu tủy [bào] cấp tính (lơ-xê-mi cấp dòng tủy; AML) phổ biến ở người lớn hơn nhiều so với trẻ em và phổ biến ở nam giới hơn phụ nữ. Cách chữa là hóa trị. Tỷ lệ sống 5 năm là 20%.[15] Các loại con của AML bao gồm bạch cầu tiền tủy bào cấp tính, bạch cầu nguyên bào tủy cấp tính, và bạch cầu nguyên bào nhân khổng lồ cấp tính.
- Bạch cầu tủy [bào] mạn tính (lơ-xê-mi kinh dòng tủy; CML) xảy ra chủ yếu ở người lớn song có thể xuất hiện ở một số lượng rất ít trẻ em. Cách chữa là dùng imatinib (Gleevec ở Hoa Kỳ, Glivec ở châu Âu) hoặc những thuốc khác.[16] Tỷ lệ sống 5 năm là 90%.[17][18] Một loại con là bạch cầu đơn nhân tủy mạn tính.
- Bạch cầu tế bào tóc (lơ-xê-mi tế bào tóc; HCL) đôi khi được xem là tập con của bạch cầu bạch huyết bào mạn tính nhưng nó không phù hợp hẳn với loại này. Khoảng 80% bệnh nhân là nam giới trưởng thành. Chưa có ca nào ở trẻ em được ghi nhận. HCL không thể chữa khỏi nhưng dễ đối phó. Tỷ lệ sống 10 năm là 96 đến 100%.[19]
- Bạch cầu tiền tế bào T (T-PLL) là một loại bệnh bạch cầu rất hiếm và hung hãn tác động người lớn, nam được chẩn đoán nhiều hơn nữ đôi chút.[20] Mặc dù là hiếm nếu xét tổng thể nhưng T-PLL là loại bệnh bạch cầu tế bào T trưởng thành phổ biến nhất,[21] gần như mọi bệnh bạch cầu khác dính dáng đến tế bào B. Dạng này hiểm nghèo và thời gian sống sót trung vị là 7,5 tháng sau chẩn đoán.
- Bạch cầu bạch huyết bào hạt lớn có thể bao hàm tế bào T hoặc tế bào NK. Cũng như bạch cầu tế bào tóc duy chỉ liên quan tế bào B, đây là dạng bệnh bạch cầu hiếm và biếng (không hung hãn).[22]
- Bạch cầu tế bào T trưởng thành do virus hướng bạch huyết T ở người (HTLV) gây ra, virus này giống với HIV. Cũng như HIV, HTLV nhiễm vào tế bào T CD4+ và nhân bản bên trong chúng, tuy nhiên HTLV khác HIV ở chỗ nó không phá hủy tế bào. Trái ngược HTLV biến tế bào T bị nhiễm thành bất tử, ban cho chúng năng lực sinh sản bất thường. HTLV loại I và II là đặc hữu ở những vùng nhất định trên thế giới.
- Chứng tăng bạch cầu ưa eosin đơn dòng là nhóm rối loạn máu đặc trưng bởi sự tăng trưởng của bạch cầu ưa eosin trong tủy xương, máu, và/hoặc mô khác. Đây có thể là tình trạng ung thư hoặc tiền ung thư. Chứng bệnh này liên quan đến một dòng bạch cầu ưa eosin, tức là một nhóm bạch cầu ưa eosin giống hệt về di truyền mà tất cả đều phát triển từ cùng tế bào tổ tiên bị đột biến.[23] Tình trạng rối loạn có thể tiến triển thành bệnh bạch cầu ưa eosin mạn tính hoặc liên hệ với những thể khác nhau của u tủy, u bạch huyết, xơ hóa tủy, hay hội chứng loạn sản tủy.[24][25][23]
Tiền bệnh bạch cầu
- Bệnh tăng sinh tủy nhất thời, còn được gọi là bệnh bạch cầu nhất thời, liên quan đến sự sinh sôi bất thường của một dòng nguyên bào nhân khổng lồ không ung thư. Căn bệnh giới hạn ở những người mắc hội chứng Down hoặc biến đổi di truyền tương tự như ở hội chứng Down, phát triển trong đứa bé vào thai kỳ hoặc không lâu sau khi sinh. Ở khoảng 10% ca, bệnh tiến triển thành bệnh bạch cầu nguyên bào nhân khổng lồ cấp tính, còn lại tự biến mất trong vòng ba tháng. Lơ-xê-mi tủy nhất thời là một tình trạng tiền lơ-xê-mi.[26][27][28]
Dấu hiệu và triệu chứng
Triệu chứng thường gặp nhất ở trẻ em là da dễ nổi vết thâm tím hay nhợt nhạt, sốt, và gan hoặc lách to lên.[29]
Tổn thương đến tủy xương theo kiểu những tế bào tủy xương bình thường bị thay thế bằng số lượng lớn bạch cầu không trưởng thành dẫn đến thiếu hụt tiểu cầu, nhân tố quan trọng trong quá trình đông máu. Điều này đồng nghĩa người bị bệnh bạch cầu có thể dễ xuất hiện bầm tím, chảy máu quá mức, hoặc phát triển những đốm xuất huyết.
Bạch cầu, loại tế bào tham gia chiến đấu chống mầm bệnh, có thể bị áp chế hoặc loạn chức năng. Hậu quả là hệ miễn dịch của bệnh nhân không thể đẩy lui một bệnh nhiễm trùng đơn giản hoặc bắt đầu tấn công những tế bào khác của cơ thể. Vì bệnh bạch cầu ngăn chặn hệ miễn dịch hoạt động một cách bình thường, một số người đã trải qua nhiễm trùng thường xuyên, phạm vi từ viêm nhiễm amidan, lở loét ở miệng, tiêu chảy đến những nhiễm trùng cơ hội hay viêm phổi đe dọa tính mạng.
Cuối cùng, sự thiếu hụt hồng cầu dẫn đến thiếu máu có thể gây khó thở và xanh xao.
Một số người trải nghiệm triệu chứng khác như cảm thấy mệt mỏi, ốm, sốt, ớn lạnh, đổ mồ hôi đêm và những triệu chứng giống cúm khác. Ở một vài người xuất hiện buồn nôn hoặc cảm giác đầy bụng do lách và gan to lên, điều này có thể dẫn đến sụt cân không chủ ý. Tế bào non bị ảnh hưởng bởi căn bệnh có thể tập hợp lại làm sưng gan hoặc hạch bạch huyết gây đau đớn và dẫn đến buồn nôn.[30]
Nếu tế bào non xâm lấn hệ thần kinh trung ương thì những triệu chứng thần kinh (nổi bật là đau đầu) có thể xảy ra. Triệu chứng thần kinh không phổ biến như đau nửa đầu, co giật, hoặc hôn mê xảy đến là hệ quả của áp lực lên thân não. Tất cả triệu chứng liên hệ với bệnh bạch cầu đều có thể do bệnh khác gây ra. Vì vậy bệnh bạch cầu luôn được chẩn đoán qua những xét nghiệm y tế.
Thuật ngữ leukemia nghĩa là 'máu trắng' có nguồn gốc từ số đếm bạch cầu cao đặc trưng thấy ở hầu hết bệnh nhân trước điều trị. Khi quan sát một mẫu máu dưới kính hiển vi dễ dàng phát hiện lượng bạch cầu nhiều với những tế bào dư thừa thường là chưa trưởng thành hoặc loạn chức năng. Số lượng bạch cầu dư thừa còn có thể áp chế số lượng những tế bào khác gây mất cân bằng có hại thêm trong thành phần máu.
Một số người được chẩn đoán bệnh bạch cầu không có lượng bạch cầu cao quan sát thấy trong đếm máu thông thường. Tình trạng không phổ biến này được gọi là bệnh bạch cầu không tăng bạch cầu (aleukemia). Tủy xương vẫn chứa những bạch cầu ung thư phá hoại hoạt động sản xuất tế bào máu bình thường song chúng chỉ ở trong tủy chứ không đi vào dòng máu, nơi xét nghiệm máu giúp con người quan sát chúng. Với người bị bệnh bạch cầu không tăng bạch cầu, số đếm bạch cầu trong dòng máu có thể bình thường hoặc thấp. Loại này có thể xảy ra ở bất kỳ một trong bốn loại bệnh bạch cầu chính và đặc biệt phổ biến ở bệnh bạch cầu tế bào tóc.[31]
Nguyên nhân
Cả bốn loại bệnh bạch cầu đều không xuất phát từ một nguyên nhân đơn lẻ đã biết nào. Vài nguyên nhân đã biết chỉ thấy ở tương đối ít ca.[32] Con người không biết nguyên nhân ở đa số ca mắc. Các loại bệnh bạch cầu khác nhau có vẻ có nguyên nhân khác nhau.
Cũng như những ung thư khác, bệnh bạch cầu là hệ quả của những đột biến trong DNA. Những đột biến nhất định có thể khởi động bệnh bạch cầu bằng cách kích hoạt gen sinh ung hoặc làm bất hoạt gen đè nén bướu, từ đó phá vỡ sự điều chỉnh biệt hóa, phân chia, và chết tế bào. Đột biến có thể tự nhiên phát sinh hoặc là kết quả của việc tiếp xúc với bức xạ hoặc chất gây ung thư.[33]
Ở người trưởng thành, những nguyên nhân đã biết là bức xạ ion hóa tự nhiên và nhân tạo, một số virus như virus hướng bạch huyết T ở người cùng một số hóa chất, nổi bật là benzene và các chất hóa trị alkyl hóa dùng để trị u ác trước đó.[34][35][36] Hút thuốc lá được liên hệ với sự gia tăng nguy cơ nhẹ hình thành bệnh bạch cầu tủy bào cấp tính ở người lớn.[34] Các nghiên cứu đoàn hệ và bệnh chứng ám chỉ việc tiếp xúc với một số chất hóa dầu và thuốc nhuộm tóc là nguyên nhân dẫn đến một số dạng bệnh bạch cầu. Chế độ ăn không hoặc có ảnh hưởng rất ít, dù vậy ăn nhiều rau có thể mang lại lợi ích bảo vệ nhỏ.[32]
Virus cũng được liên hệ với một số dạng bệnh bạch cầu. Ví dụ HTLV-1 gây ra bệnh bạch cầu tế bào T trưởng thành.[37]
Có báo cáo về một vài ca lây truyền từ mẹ sang con (đứa con bị bệnh bạch cầu do người mẹ mang bệnh trong thai kỳ).[34] Trẻ em có mẹ sử dụng thuốc sinh sản để kích hoạt rụng trứng có vẻ dễ mắc bệnh bạch cầu trong thời thơ ấu hơn gấp đôi những đứa trẻ khác.[38]
Bức xạ
Sr-90, biệt danh kẻ tìm xương, phát xạ liều lượng lớn từ các sự cố lò phản ứng hạt nhân làm tăng nguy cơ ung thư xương và bệnh bạch cầu ở động vật cũng như con người.[39]
Di truyền
Một số người mang bẩm chất di truyền có thiên hướng phát triển bệnh bạch cầu, điều này được chứng minh bởi lịch sử gia đình và những nghiên cứu song sinh.[34] Nhóm người bị tác động có thể có một hoặc nhiều gen chung. Trong một số trường hợp, người gia đình có xu hướng hình thành bệnh bạch cầu cùng loại với thành viên khác. Ở những gia đình khác, người bị tác động có thể mắc những dạng bệnh bạch cầu hay ung thư máu khác nhau.[34]
Ngoài những vấn đề di truyền trên, người mà có biến dị nhiễm sắc thể hoặc tình trạng di truyền nhất định khác có nguy cơ mắc bệnh bạch cầu cao hơn.[35] Ví dụ, người bị hội chứng Down có nguy cơ gia tăng đáng kể mắc các dạng bạch cầu cấp tính (nhất là bạch cầu tủy bào cấp tính), và thiếu máu Fanconi cũng là yếu tố rủi ro dẫn tới sự phát triển của bạch cầu tủy bào cấp tính..[34] Đột biến ở gen SPRED1 được liên hệ với khuynh hướng bệnh bạch cầu ở trẻ em.[40]
Bệnh bạch cầu tủy bào mạn tính có dính dáng tới một dị thường di truyền được gọi là chuyển đoạn Philadelphia. 95% người mắc dạng này mang đột biến Philadelphia, tuy nhiên điều này không chỉ có riêng ở bạch cầu tủy bào mạn tính mà còn thấy ở những loại bệnh bạch cầu khác.[41][42][43][44]
Bức xạ không ion hóa
Vấn đề bức xạ không ion hóa có gây bệnh bạch cầu hay không đã được nghiên cứu trong vài thập kỷ. Tổ công tác chuyên môn của Cơ quan Nghiên cứu Ung thư Quốc tế đã xem xét kỹ lưỡng toàn bộ dữ liệu về năng lượng điện từ tần số cực thấp (ELF) và tĩnh, điều xảy ra tự nhiên và liên quan đến việc tạo, truyền, và sử dụng năng lượng điện.[45] Họ kết luận có bằng chứng hạn chế chỉ ra từ trường tần số cực thấp mức cao có thể gây ra một số ca bệnh bạch cầu ở trẻ em.[45] Không có bằng chứng về mối quan hệ với bệnh bạch cầu hay những dạng ác tính khác ở người lớn.[45] Do việc tiếp xúc với mức ELF như vậy không phổ biến, Tổ chức Y tế Thế giới kết luận phơi nhiễm ELF, nếu sau này được chứng minh là nguyên nhân, sẽ chỉ gây 100 đến 2.400 ca toàn cầu mỗi năm, tương ứng 0,2 đến 4,9% tổng số ca bệnh bạch cầu trẻ em (khoảng 0,03 đến 0,9% mọi ca bệnh bạch cầu).[46]
Chẩn đoán
Chẩn đoán thường dựa vào đếm máu tổng số lặp lại và kiểm tra tủy xương sau khi phát hiện những triệu chứng. Thi thoảng, xét nghiệm máu có thể không cho biết một người bị bệnh bạch cầu, nhất là vào giai đoạn sớm của bệnh hoặc trong lúc thuyên giảm. Có thể tiến hành sinh thiết hạch bạch huyết để chẩn đoán những loại bệnh bạch cầu nhất định trong những tình huống nhất định.
Tiếp sau chẩn đoán, các xét nghiệm hóa học máu giúp xác định mức độ tổn thương gan và thận hoặc tác động của hóa trị đến bệnh nhân. Khi lo ngại về những tổn thương khác do bệnh bạch cầu, bác sĩ có thể sử dụng X quang, chụp cộng hưởng từ (MRI), hay siêu âm. Những biện pháp này có thể chỉ ra tác động của bệnh bạch cầu đến những bộ phận cơ thể như xương (X quang), não (MRI), hay thận, lách, và gan (siêu âm). Chụp CT có thể được dùng để kiểm tra hạch bạch huyết ở ngực, dù vậy điều này không phổ biến.
Mặc cho việc sử dụng những phương pháp trên để chẩn đoán bệnh bạch cầu, nhiều người không được chẩn đoán vì nhiều triệu chứng là không rõ ràng, không đặc biệt, và có thể liên quan đến bệnh khác. Vì lý do này, Hội Ung thư Hoa Kỳ ước tính có ít nhất một phần năm người bị bệnh bạch cầu chưa được chẩn đoán.[31]
Điều trị
Đa số dạng bệnh bạch cầu được chữa bằng dược phẩm, thường kết hợp thành một chế độ hóa trị đa thuốc. Trong một số trường hợp, xạ trị hay ghép tủy tỏ ra hiệu quả.
Nguyên bào bạch huyết cấp tính
Quản trị ALL trực tiếp hướng đến kiểm soát tủy xương và bệnh hệ thống (toàn thân). Thêm vào đó, công tác chữa trị phải ngăn chặn tế bào non lan sang những địa điểm khác, đặc biệt là hệ thần kinh trung ương. Tổng quan, quá trình điều trị ALL được chia thành một số giai đoạn:
- Hóa trị bước đầu để làm thuyên giảm tình trạng tủy xương. Với người lớn, kế hoạch tiêu chuẩn bao gồm prednisone, vincristine, và một thuốc anthracycline; bộ thuốc khác có thể gồm L-asparaginase hoặc cyclophosphamide. Với trẻ em bị ALL rủi ro thấp, hóa trị tiêu chuẩn thường gồm ba loại thuốc (prednisone, L-asparaginase, và vincristine) cho tháng điều trị đầu tiên.
- Liệu pháp củng cố hay liệu pháp tăng cường để tiêu diệt tất cả tế bào non còn lại. Có nhiều phương pháp khác nhau để củng cố song thường là dùng nhiều thuốc liều cao tiến hành trong vài tháng. Người mắc ALL rủi ro vừa và thấp tiếp nhận liệu pháp với thuốc chống chuyển hóa như methotrexate và 6-mercaptopurine (6-MP). Người rủi ro cao nhận những liều thuốc này mạnh hơn cộng thêm những thuốc khác.
- Dự phòng CNS (liệu pháp phòng ngừa) để ngăn ung thư lan đến não và hệ thần kinh ở người rủi ro cao. Dự phòng tiêu chuẩn có thể bao gồm xạ trị vùng đầu và/hoặc cấp thuốc trực tiếp vào xương sống.
- Điều trị duy trì bằng những thuốc hóa trị để ngăn chặn bệnh tái phát một khi tình trạng đã thuyên giảm. Trị liệu duy trì thường bao hàm thuốc liều thấp và tiếp tục một thời gian có thể tới ba năm.
- Một lựa chọn khác là ghép tủy khác gen có thể phù hợp cho người rủi ro cao hoặc tái phát.[47]
Bạch huyết bào mạn tính
Quyết định điều trị
Chuyên gia huyết học điều trị CLL căn cứ vào cả giai đoạn lẫn triệu chứng của mỗi cá nhân. Một nhóm đông người mắc CLL thể nhẹ không nhận lợi ích gì từ điều trị. Những người có biến chứng liên quan CLL hoặc bệnh tiến triển hơn thường được lợi từ chữa trị. Tổng quan, những chỉ định cho điều trị bao gồm:
- Huyết sắc tố hoặc số đếm tiểu cầu giảm
- Bệnh bước sang một giai đoạn muộn hơn
- Lách hoặc hạch bạch huyết to do bệnh, gây đau đớn
- Tốc độ sản sinh bạch huyết bào tăng[48]
Phương pháp điều trị
Y học hiện thời không thể chữa khỏi cho đa số ca CLL, vậy nên điều trị nhắm thẳng đến kìm hãm căn bệnh trong nhiều năm thay vì chữa khỏi nó. Kế hoạch hóa trị chủ yếu là kết hợp hóa trị với chlorambucil hoặc cyclophosphamide, cộng thêm một corticosteroid như prednisone hoặc prednisolone. Việc sử dụng corticosteroid có thêm lợi ích trấn áp một số bệnh tự miễn liên quan như thiếu máu do tan máu tự miễn hoặc giảm tiểu cầu trung gian miễn dịch. Ở những ca kháng, điều trị một thuốc bằng những thuốc nucleoside như fludarabine,[49] pentostatin, hoặc cladribine có thể thành công. Người khỏe mạnh hơn và trẻ hơn có thể chọn ghép tủy khác gen hoặc tự thân, điều đem đến hy vọng chữa khỏi vĩnh viễn.[50]
Tủy bào cấp tính
Có nhiều thuốc chống ung thư khác nhau hiệu quả cho điều trị AML. Cách chữa hơi chút khác nhau tùy theo tuổi bệnh nhân và loại con cụ thể của AML. Tổng quan, chiến lược là kiểm soát tủy xương và bệnh toàn thân, đề ra phép điều trị riêng cho hệ thần kinh trung ương nếu có liên lụy.
Số đông chuyên gia ung thư nhìn chung tin tưởng vào việc kết hợp các thuốc cho giai đoạn hóa trị ban đầu. Cách làm này thường mang lại lợi ích là bệnh thuyên giảm sớm và rủi ro bệnh đề kháng thấp. Tiếp đến là điều trị củng cố và duy trì nhằm ngăn chặn bệnh tái phát. Chữa trị củng cố thường đòi hỏi hóa trị bước đầu lặp lại hoặc hóa trị tăng cường kèm thêm thuốc. Chữa trị duy trì thì ngược lại bao hàm những liều thuốc thấp hơn những liều sử dụng trong giai đoạn bước đầu.[51]
Tiên lượng
Hiệu quả chữa trị phụ thuộc vào loại bệnh và tuổi của bệnh nhân. Kết quả đã được cải thiện ở các nước phát triển.[8] Tỷ lệ sống 5 năm bình quân là 61% ở Mỹ.[3] Ở trẻ em dưới 15 tuổi, tỷ lệ sống 5 năm lớn hơn (60 đến 85%), tùy vào loại bệnh bạch cầu.[11] Ở trẻ từng mắc bệnh bạch cầu cấp tính đã khỏi sau năm năm, căn bệnh ít có khả năng tái phát.[11]
Tính chất bệnh là cấp tính hay mạn tính, loại bạch cầu bất thường cụ thể, sự hiện diện và mức độ nghiêm trọng của thiếu máu hay chứng giảm tiểu cầu, mức độ dị thường mô, sự hiện diện của di căn và thâm nhiễm tủy xương hay hạch bạch huyết, tính sẵn có của những liệu pháp và năng lực của đội ngũ chăm sóc sức khỏe, là những yếu tố khác ảnh hưởng đến kết quả. Hiệu quả điều trị có thể cao hơn nếu người bệnh được chữa ở những trung tâm lớn có nhiều kinh nghiệm hơn.[52]
Dịch tễ
Trên thế giới năm 2010 có khoảng 281.500 người qua đời vì bệnh bạch cầu.[53] Vào năm 2000, khoảng 256.000 trẻ em và người lớn khắp thế giới bị mắc một dạng bệnh bạch cầu và 209.000 người chết vì căn bệnh,[54] tương ứng tầm 3% của gần như bảy triệu ca tử vong do ung thư năm đó và khoảng 0,35% mọi cái chết vì mọi nguyên nhân.[54] Bệnh bạch cầu phổ biến hơn ở các nước phát triển.[55]
Mỹ
Ở Mỹ có khoảng 245.000 người bị tác động bởi một số thể bệnh bạch cầu, bao gồm cả những người bệnh đã thuyên giảm hoặc khỏi. Từ năm 1975 đến 2011 tỷ lệ tăng lên 0,7% mỗi năm ở trẻ em.[56] Trong năm 2008 có xấp xỉ 44.270 ca bệnh bạch cầu mới được chẩn đoán,[57] tương ứng 2,9% mọi ung thư (ngoại trừ ung thư da tế bào vảy và tế bào nền đơn giản) và 30,4% mọi ung thư máu.[58]
Trong số trẻ em mắc một số dạng ung thư thì khoảng một phần ba là một loại bệnh bạch cầu, phổ biến nhất là bạch cầu nguyên bào bạch huyết cấp tính.[57] ALL còn là dạng ung thư phổ biến thứ hai ở trẻ sơ sinh (dưới 12 tháng tuổi) và dạng ung thư phổ biến nhất ở trẻ lớn hơn.[59] Bé trai dễ mắc bệnh bạch cầu hơn đôi chút so với bé gái và trẻ em Mỹ da trắng có tỷ lệ mắc bệnh bạch cầu cao gần gấp đôi trẻ em Mỹ da đen.[59] Chỉ 3% ung thư chẩn đoán ở người lớn là bệnh bạch cầu nhưng vì ung thư ở người lớn phổ biến hơn nhiều trẻ em nên hơn 90% mọi chẩn đoán bệnh bạch cầu là ở người lớn.[57]
Chủng tộc là một yếu tố nguy cơ ở Mỹ. Người gốc Tây Ban Nha, nhất là những người dưới 20 tuổi có nguy cơ mắc bệnh bạch cầu cao nhất, trong khi người da trắng, người Mỹ bản địa, người Mỹ gốc Á, và người Alaska bản địa có nguy cơ cao hơn người Mỹ gốc Phi.[60]
Lịch sử
Nhà giải phẫu học và bác sĩ phẫu thuật Alfred-Armand-Louis-Marie Velpeau đã lần đầu tiên mô tả bệnh bạch cầu vào năm 1827. Một bản mô tả hoàn thiện hơn được nhà bệnh học Rudolf Virchow công bố năm 1845. Khoảng 10 năm sau những phát hiện của Virchow, một nhà bệnh học khác là Franz Ernst Christian Neumann nhận thấy tủy xương của một người mắc bệnh bạch cầu đã qua đời có màu "vàng-xanh bẩn" khác với màu đỏ bình thường. Từ đó Neumann đi đến kết luận một vấn đề ở tủy xương là nguyên nhân khiến máu của người mắc bệnh bạch cầu trở nên bất thường.
Cho đến năm 1900 bệnh bạch cầu được xem là một nhóm bệnh chứ không phải một bệnh đơn lẻ. Căn cứ vào những thí nghiệm quá khứ, nhà bệnh học Sidney Farber tin rằng aminopterin, một dẫn xuất của folic acid, có tiềm năng chữa bệnh bạch cầu ở trẻ em. Số đông trẻ em mắc ALL được thí nghiệm biểu lộ dấu hiệu cải thiện trong tủy xương của chúng, song không một đứa trẻ nào thực sự khỏi. Vì vậy người ta đã tiến hành thêm những thí nghiệm khác.
Vào năm 1962 các nhà nghiên cứu Emil J. Freireich, Jr. và Emil Frei III vận dụng hóa trị kết hợp nhằm cố gắng chữa khỏi bệnh bạch cầu. Thử nghiệm đã thành công với một số người sống sót lâu sau khi được chữa.[61]
Từ nguyên
Sau khi quan sát thấy số lượng bạch cầu nhiều bất thường trong mẫu máu của một người, Virchow đã gọi tình trạng là Leukämie trong tiếng Đức, thuật ngữ ông tạo ra từ hai từ tiếng Hy Lạp leukos (λευκός) nghĩa là "trắng", và haima (αἷμα) nghĩa là "máu".[62]
Sản phụ
Bệnh bạch cầu hiếm khi liên hệ với việc mang thai, tác động đến chỉ một trong 10.000 phụ nữ có thai.[63] Xử lý bệnh thế nào chủ yếu phụ thuộc vào loại bệnh. Gần như toàn bộ bệnh bạch cầu xuất hiện ở phụ nữ có thai là bạch cầu cấp.[64] Dạng này thông thường đòi hỏi điều trị nhanh chóng, tích cực, bất chấp rủi ro mất thai và dị tật bẩm sinh đáng kể, đặc biệt khi hóa trị được áp dụng trong ba tháng phát triển ban đầu nhạy cảm.[63] Bạch cầu tủy mạn tính có thể được chữa một cách tương đối an toàn tại bất kỳ thời điểm nào trong thai kỳ bằng hormone interferon-alpha.[63] Chữa trị bạch cầu bạch huyết bào mạn tính, loại hiếm thấy ở phụ nữ có thai, thường bị trì hoãn cho đến hết thai kỳ.[63][64]
Tham khảo
- ↑ a b c d e f "What You Need To Know About™ Leukemia", National Cancer Institute, ngày 23 tháng 12 năm 2013, lưu trữ từ tài liệu gốc ngày 6 tháng 7 năm 2014, truy cập ngày 18 tháng 6 năm 2014
- ↑ a b c d e f g h i "A Snapshot of Leukemia", NCI, lưu trữ từ tài liệu gốc ngày 4 tháng 7 năm 2014, truy cập ngày 18 tháng 6 năm 2014
- ↑ a b c d SEER Stat Fact Sheets: Leukemia, National Cancer Institute, 2011, lưu trữ từ tài liệu gốc 16 tháng 7 2016
- ↑ a b c d e Hutter, JJ (tháng 6 năm 2010), "Childhood leukemia.", Pediatrics in Review, 31 (6): 234–41, doi:10.1542/pir.31-6-234, PMID 20516235
- ↑ a b GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (ngày 8 tháng 10 năm 2016), "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015.", Lancet, 388 (10053): 1545–1602, doi:10.1016/S0140-6736(16)31678-6, PMC 5055577, PMID 27733282
- ↑ a b GBD 2015 Mortality and Causes of Death, Collaborators. (ngày 8 tháng 10 năm 2016), "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015.", Lancet, 388 (10053): 1459–1544, doi:10.1016/s0140-6736(16)31012-1, PMC 5388903, PMID 27733281
- ↑ "Leukemia", NCI, ngày 1 tháng 1 năm 1980, lưu trữ từ tài liệu gốc ngày 27 tháng 5 năm 2014, truy cập ngày 13 tháng 6 năm 2014,
Cancer that starts in blood-forming tissue, such as the bone marrow, and causes large numbers of abnormal blood cells
- ↑ a b c d Lỗi chú thích: Thẻ
<ref>sai; không có nội dung trong thẻ ref có tênWCR2014 - ↑ Vardiman, JW; Thiele, J; Arber, DA; Brunning, RD; Borowitz, MJ; Porwit, A; Harris, NL; Le Beau, MM; Hellström-Lindberg, E; Tefferi, A; Bloomfield, CD (ngày 30 tháng 7 năm 2009), "The 2008 revision of the World Health Organization (WHO) classification of myeloid neoplasms and acute leukemia: rationale and important changes.", Blood, 114 (5): 937–51, doi:10.1182/blood-2009-03-209262, PMID 19357394, S2CID 3101472
- ↑ Cătoi, Alecsandru Ioan Baba, Cornel (2007), Comparative oncology, Bucharest: The Publishing House of the Romanian Academy, tr. Chapter 17, ISBN 978-973-27-1457-7, lưu trữ từ tài liệu gốc ngày 10 tháng 9 năm 2017
- ↑ a b c d American Cancer Society (ngày 2 tháng 3 năm 2014), Survival rates for childhood leukemia, lưu trữ từ tài liệu gốc ngày 14 tháng 7 năm 2014
- ↑ "Chronic Lymphocytic Leukemia (CLL) - Hematology and Oncology", MSD Manual Professional Edition (trong English), truy cập ngày 1 tháng 2 năm 2020
- ↑ "Key Statistics for Acute Lymphocytic Leukemia (ALL)", American Cancer Society, ngày 8 tháng 1 năm 2019, truy cập ngày 9 tháng 12 năm 2019
- ↑ Finding Cancer Statistics » Cancer Stat Fact Sheets »Chronic Lymphocytic Leukemia Lưu trữ 16 tháng 4 2008 tại Wayback Machine National Cancer Institute.
- ↑ "Survival: Acute Myeloid Leukaemia", Cancer Research UK, ngày 10 tháng 7 năm 2019, truy cập ngày 2 tháng 12 năm 2019
- ↑ Novartis Oncology, lưu trữ từ tài liệu gốc ngày 5 tháng 11 năm 2013
- ↑ Patients with Chronic Myelogenous Leukemia Continue to Do Well on Imatinib at 5-Year Follow-Up Lưu trữ 15 tháng 5 2013 tại Wayback Machine Medscape Medical News 2006.
- ↑ Updated Results of Tyrosine Kinase Inhibitors in CML Lưu trữ 29 tháng 12 2007 tại Wayback Machine ASCO 2006 Conference Summaries.
- ↑ Else, M., Ruchlemer, R., Osuji, N. (2005), "Long remissions in hairy cell leukemia with purine analogs: a report of 219 patients with a median follow-up of 12.5 years", Cancer, 104 (11): 2442–8, doi:10.1002/cncr.21447, PMID 16245328, S2CID 43282431CS1 maint: multiple names: authors list (link)
- ↑ Matutes Estella (1998), "T-cell prolymphocytic leukemia", Cancer Control, 5 (1): 19–24, doi:10.1177/107327489800500102, PMID 10761013, lưu trữ từ tài liệu gốc ngày 11 tháng 2 năm 2009
- ↑ Valbuena JR, Herling M, Admirand JH, Padula A, Jones D, Medeiros LJ (tháng 3 năm 2005), "T-cell prolymphocytic leukemia involving extramedullary sites", American Journal of Clinical Pathology, 123 (3): 456–64, doi:10.1309/93P4-2RNG-5XBG-3KBE, PMID 15716243, lưu trữ từ tài liệu gốc ngày 15 tháng 5 năm 2013
- ↑ Elaine Sarkin Jaffe, Nancy Lee Harris, World Health Organization, International Agency for Research on Cancer, Harald Stein, J. W. Vardiman (2001), Pathology and genetics of tumours of haematopoietic and lymphoid tissues, World Health Organization Classification of Tumors, 3, Lyon: IARC Press, ISBN 978-92-832-2411-2CS1 maint: multiple names: authors list (link)
- ↑ a b Reiter A, Gotlib J (2017), "Myeloid neoplasms with eosinophilia", Blood, 129 (6): 704–714, doi:10.1182/blood-2016-10-695973, PMID 28028030
- ↑ Gotlib J (2015), "World Health Organization-defined eosinophilic disorders: 2015 update on diagnosis, risk stratification, and management", American Journal of Hematology, 90 (11): 1077–89, doi:10.1002/ajh.24196, PMID 26486351, S2CID 42668440
- ↑ Arber DA, Orazi A, Hasserjian R, Thiele J, Borowitz MJ, Le Beau MM, Bloomfield CD, Cazzola M, Vardiman JW (2016), "The 2016 revision to the World Health Organization classification of myeloid neoplasms and acute leukemia", Blood, 127 (20): 2391–405, doi:10.1182/blood-2016-03-643544, PMID 27069254, S2CID 18338178
- ↑ Bhatnagar N, Nizery L, Tunstall O, Vyas P, Roberts I (tháng 10 năm 2016), "Transient Abnormal Myelopoiesis and AML in Down Syndrome: an Update", Current Hematologic Malignancy Reports, 11 (5): 333–41, doi:10.1007/s11899-016-0338-x, PMC 5031718, PMID 27510823
- ↑ Crispino JD, Horwitz MS (tháng 4 năm 2017), "GATA factor mutations in hematologic disease", Blood, 129 (15): 2103–2110, doi:10.1182/blood-2016-09-687889, PMC 5391620, PMID 28179280
- ↑ Seewald L, Taub JW, Maloney KW, McCabe ER (tháng 9 năm 2012), "Acute leukemias in children with Down syndrome", Molecular Genetics and Metabolism, 107 (1–2): 25–30, doi:10.1016/j.ymgme.2012.07.011, PMID 22867885
- ↑ Clarke, RT; Van den Bruel, A; Bankhead, C; Mitchell, CD; Phillips, B; Thompson, MJ (tháng 10 năm 2016), "Clinical presentation of childhood leukaemia: a systematic review and meta-analysis.", Archives of Disease in Childhood, 101 (10): 894–901, doi:10.1136/archdischild-2016-311251, PMID 27647842
- ↑ Leukemia, Columbia Electronic Encyclopedia, 6th Edition, truy cập ngày 4 tháng 11 năm 2011
- ↑ a b American Cancer Society (2010), "How is Leukemia Diagnosed?", Detailed Guide: Leukemia – Adult Chronic, American Cancer Society, lưu trữ từ nguyên tác ngày 5 tháng 4 năm 2010, truy cập ngày 4 tháng 5 năm 2010
- ↑ a b Ross JA, Kasum CM, Davies SM, Jacobs DR, Folsom AR, Potter JD (tháng 8 năm 2002), "Diet and risk of leukemia in the Iowa Women's Health Study", Cancer Epidemiol. Biomarkers Prev., 11 (8): 777–81, PMID 12163333, lưu trữ từ tài liệu gốc ngày 10 tháng 9 năm 2017
- ↑ Radivoyevitch, T; Sachs, R K; Gale, R P; Molenaar, R J; Brenner, D J; Hill, B T; Kalaycio, M E; Carraway, H E; Mukherjee, S (2015), "Defining AML and MDS second cancer risk dynamics after diagnoses of first cancers treated or not with radiation", Leukemia, 30 (2): 285–294, doi:10.1038/leu.2015.258, PMID 26460209, S2CID 22100511
- ↑ a b c d e f Wiernik, Peter H. (2001), Adult leukemias, New York: B. C. Decker, tr. 3–15, ISBN 978-1-55009-111-3
- ↑ a b Robinette, Martin S.; Cotter, Susan; Van de Water (2001), Quick Look Series in Veterinary Medicine: Hematology, Teton NewMedia, tr. 105, ISBN 978-1-893441-36-1
- ↑ Stass, Sanford A.; Schumacher, Harold R.; Rock, William R. (2000), Handbook of hematologic pathology, New York, N.Y: Marcel Dekker, tr. 193–194, ISBN 978-0-8247-0170-3
- ↑ Leonard, Barry (1998), Leukemia: A Research Report, DIANE Publishing, tr. 7, ISBN 978-0-7881-7189-5
- ↑ Rudant J, Amigou A, Orsi L, Althaus T, Leverger G, Baruchel A, Bertrand Y, Nelken B, Plat G, Michel G, Sirvent N, Chastagner P, Ducassou S, Rialland X, Hémon D, Clavel J (2013), "Fertility treatments, congenital malformations, fetal loss, and childhood acute leukemia: the ESCALE study (SFCE)", Pediatr Blood Cancer, 60 (2): 301–8, doi:10.1002/pbc.24192, PMID 22610722, S2CID 26010916
- ↑ Sr-90 is known to increase the risk of bone cancer and leukemia in animals, and is presumed to do so in people; from google (nuclear reactor emit tritium) result 1, 2, 3, lưu trữ từ tài liệu gốc ngày 20 tháng 7 năm 2017
- ↑ Pasmant, E; Ballerini, P; Lapillonne, H; Perot, C; Vidaud, D; Leverger, G; Landman-Parker, J (2009), "SPRED1 disorder and predisposition to leukemia in children", Blood, 114 (5): 1131, doi:10.1182/blood-2009-04-218503, PMID 19643996
- ↑ Salesse, Stephanie; Verfaillie, Catherine M. (ngày 9 tháng 12 năm 2002), "BCR/ABL: from molecular mechanisms of leukemia induction to treatment of chronic myelogenous leukemia", Oncogene (trong English), 21 (56): 8547–8559, doi:10.1038/sj.onc.1206082, ISSN 0950-9232, PMID 12476301
- ↑ "NCI Dictionary of Cancer Terms", National Cancer Institute (trong English), ngày 2 tháng 2 năm 2011, lưu trữ từ tài liệu gốc ngày 16 tháng 2 năm 2017, truy cập ngày 15 tháng 2 năm 2017
- ↑ "Do We Know What Causes Chronic Myeloid Leukemia?", www.cancer.org, lưu trữ từ tài liệu gốc ngày 16 tháng 2 năm 2017, truy cập ngày 15 tháng 2 năm 2017
- ↑ "What is chronic myeloid leukaemia? (CML) – Understanding – Macmillan Cancer Support", www.macmillan.org.uk (trong English), lưu trữ từ tài liệu gốc ngày 16 tháng 2 năm 2017, truy cập ngày 15 tháng 2 năm 2017
- ↑ a b c Non-Ionizing Radiation, Part 1: Static and Extremely Low-Frequency (ELF) Electric and Magnetic Fields (IARC Monographs on the Evaluation of the Carcinogenic Risks), Geneva: World Health Organisation, 2002, tr. 332–333, 338, ISBN 978-92-832-1280-5, lưu trữ từ tài liệu gốc ngày 6 tháng 12 năm 2008
- ↑ WHO | Electromagnetic fields and public health, lưu trữ từ tài liệu gốc ngày 16 tháng 2 năm 2009, truy cập ngày 18 tháng 2 năm 2009
- ↑ Hoffbrand, A.V.; Moss, P.A.H.; Pettit, J.E. (2006), Essential haematology (lxb. 5th), Malden, Mass.: Blackwell Pub., ISBN 978-1-4051-3649-5
- ↑ National Cancer Institute (ngày 1 tháng 1 năm 1980), Chronic Lymphocytic Leukemia (PDQ) Treatment: Stage Information, lưu trữ từ tài liệu gốc ngày 17 tháng 10 năm 2007, truy cập ngày 4 tháng 9 năm 2007
- ↑ Eichhorst BF; Busch R; Hopfinger G; Pasold R; Hensel M; Steinbrecher C; Siehl S; Jäger U; Bergmann M; Stilgenbauer S; Schweighofer C; Wendtner CM; Döhner H; Brittinger G; Emmerich B; Hallek M; German CLL Study Group. (2006), "Fludarabine plus cyclophosphamide versus fludarabine alone in first-line therapy of younger patients with chronic lymphocytic leukemia", Blood, 107 (3): 885–91, doi:10.1182/blood-2005-06-2395, PMID 16219797
- ↑ Gribben JG (tháng 1 năm 2008), "Stem cell transplantation in chronic lymphocytic leukemia", Biol. Blood Marrow Transplant., 15 (1 Suppl): 53–8, doi:10.1016/j.bbmt.2008.10.022, PMC 2668540, PMID 19147079
- ↑ American Cancer Society (ngày 22 tháng 3 năm 2012), "Typical treatment of acute myeloid leukemia (except promyelocytic M3)", Detailed Guide: Leukemia – Acute Myeloid (AML), American Cancer Society, lưu trữ từ tài liệu gốc ngày 12 tháng 11 năm 2012, truy cập ngày 31 tháng 10 năm 2012
- ↑ Stock, W (2010), "Adolescents and young adults with acute lymphoblastic leukemia.", Hematology. American Society of Hematology. Education Program, 2010: 21–9, doi:10.1182/asheducation-2010.1.21, PMID 21239766
- ↑ "Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010", Lancet, 380 (9859): 2095–128, tháng 12 năm 2012, doi:10.1016/S0140-6736(12)61728-0, hdl:10536/DRO/DU:30050819, PMID 23245604, S2CID 1541253
- ↑ a b Mathers, Colin D, Cynthia Boschi-Pinto, Alan D Lopez and Christopher JL Murray (2001), "Cancer incidence, mortality and survival by site for 14 regions of the world" (PDF), Global Programme on Evidence for Health Policy Discussion Paper No. 13, World Health OrganizationCS1 maint: multiple names: authors list (link)
- ↑ World Cancer Report 2014., World Health Organization, 2014, tr. Chapter 5.13, ISBN 978-9283204299
- ↑ Amitay, EL; Keinan-Boker, L (ngày 1 tháng 6 năm 2015), "Breastfeeding and Childhood Leukemia Incidence: A Meta-analysis and Systematic Review.", JAMA Pediatrics, 169 (6): e151025, doi:10.1001/jamapediatrics.2015.1025, PMID 26030516
- ↑ a b c "Leukemia Facts & Statistics." Lưu trữ 16 tháng 4 2009 tại Wayback Machine The Leukemia & Lymphoma Society. Retrieved 2 July 2009.
- ↑ Horner MJ, Ries LAG, Krapcho M, Neyman N, et al. (eds)., "SEER Cancer Statistics Review, 1975–2006", Surveillance Epidemiology and End Results (SEER), Bethesda, MD: National Cancer Institute, lưu trữ từ tài liệu gốc ngày 26 tháng 9 năm 2009, truy cập ngày 3 tháng 11 năm 2009,
Table 1.4: Age-Adjusted SEER Incidence and U.S. Death Rates and 5-Year Relative Survival Rates By Primary Cancer Site, Sex and Time Period
CS1 maint: multiple names: authors list (link) - ↑ a b James G. Gurney, Malcolm A. Smith, Julie A. Ross (1999) Cancer Incidence and Survival among Children and Adolescents, United States SEER program 1975–1995, chapter on Leukemia Lưu trữ 24 tháng 12 2010 tại Wayback Machine Cancer Statistics Branch, National Cancer Institute, available online from the SEER web site Lưu trữ 24 tháng 12 2010 tại Wayback Machine
- ↑ Childhood Blood Cancers | The Leukemia & Lymphoma Society Lưu trữ 5 tháng 9 2012 tại Wayback Machine
- ↑ Patlak, M (2002), "Targeting leukemia: From bench to bedside", FASEB Journal, 16 (3): 273, doi:10.1096/fj.02-0029bkt, PMID 11874976, S2CID 221751708
- ↑ "Leukemia: MedlinePlus Medical Encyclopedia", MedlinePlus, ngày 8 tháng 5 năm 2019, truy cập ngày 16 tháng 5 năm 2019
- ↑ a b c d Shapira T, Pereg D, Lishner M (tháng 9 năm 2008), "How I treat acute and chronic leukemia in pregnancy", Blood Rev., 22 (5): 247–59, doi:10.1016/j.blre.2008.03.006, PMID 18472198
- ↑ a b Koren G, Lishner M (2010), "Pregnancy and commonly used drugs in hematology practice", Hematology Am Soc Hematol Educ Program, 2010: 160–5, doi:10.1182/asheducation-2010.1.160, PMID 21239787, S2CID 21832575


