| Dịch hạch | |
|---|---|
 | |
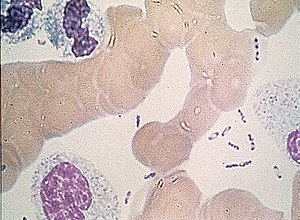
| Yersinia pestis phóng đại 200 lần, nhuộm huỳnh quang. | |
| Chuyên khoa | Bệnh truyền nhiễm |
| Triệu chứng | Sốt, ớn lạnh, đau đầu, đau nhức người, suy nhược, buồn nôn, nôn mửa |
| Khởi phát | 1–7 ngày sau phơi nhiễm[1] |
| Loại | Dịch hạch thể hạch, dịch hạch thể nhiễm khuẩn huyết, dịch hạch thể phổi |
| Nguyên nhân | Yersinia pestis |
| Chẩn đoán | Tìm vi khuẩn trong hạch bạch huyết, máu, đờm |
| Phòng ngừa | Vaccine dịch hạch |
| Điều trị | Kháng sinh và chăm sóc hỗ trợ |
| Thuốc | Gentamicin và fluoroquinolone |
| Tiên lượng | Nguy cơ tử vong ~10% (nếu điều trị) |
| Số người mắc | ~600 ca một năm |
Dịch hạch là bệnh truyền nhiễm do vi khuẩn Yersinia pestis gây ra.[↓ 1][3] Bệnh có ba thể lâm sàng chính là thể hạch, thể nhiễm khuẩn huyết, và thể phổi.[4] Ở người, dịch hạch thể hạch là phổ biến nhất có nguyên nhân hầu hết từ vết cắn của bọ chét mang vi khuẩn.[5] Triệu chứng thường xuất hiện sau 2–6 ngày, hay gặp là sốt, đau đầu, đau cơ, đau khớp, ớn lạnh, suy nhược.[6] Thể nhiễm khuẩn huyết thường phát sinh từ thể hạch[7] với đặc điểm diễn tiến nhanh và nhiễm độc huyết nặng.[8] Thể phổi có thể là thứ phát từ thể hạch hoặc nhiễm khuẩn huyết, hoặc nguyên phát từ việc trực tiếp hít phải vi khuẩn.[9] Dạng này rất nhanh dẫn đến triệu chứng và tử vong.[10]
Dịch hạch đòi hỏi phải được chẩn đoán và điều trị kịp thời để tránh nguy cơ tử vong cao.[11] Chẩn đoán có thể dựa vào biểu hiện lâm sàng, lịch sử dịch tễ, hay khám thân thể, nhưng đáng tin cậy là xét nghiệm trong phòng thí nghiệm.[12] Chữa trị sớm bằng kháng sinh như streptomycin rất hiệu quả và là bắt buộc.[13] Liệu pháp hỗ trợ cũng cần thiết trong trường hợp triệu chứng nặng như sốc nhiễm khuẩn.[14] Nếu không điều trị, dịch hạch thể hạch có tỷ lệ tử vong từ 40 đến 70%[15] còn thể nhiễm khuẩn huyết và thể phổi là gần như 100%.[12]
Để phòng ngừa dịch hạch cần tránh xa những vùng có dịch ở động vật, tránh tiếp xúc với chuột, bọ chét, nhất là những con vật ốm hoặc chết.[16] Hiện chưa có vaccine được cấp phép nhưng công tác nghiên cứu và phát triển đang tiếp tục.[17] Trường hợp dịch ở động vật diễn biến nguy hiểm đe dọa con người thì một biện pháp ưu tiên là khống chế số lượng bọ chét bằng thuốc diệt côn trùng.[18] Nếu dịch hạch bùng phát trên người thì cần nhanh chóng khoanh vùng, phát hiện và điều trị ca bệnh, cách ly và theo dõi ca nghi ngờ, kiểm soát bọ chét và các loài gặm nhấm.[18]
Giai đoạn 2010–2015 thế giới ghi nhận 3.248 ca dịch hạch trong đó có 584 ca tử vong.[19] Gần đây dịch hạch phổ biến ở các quốc gia Cộng hòa Dân chủ Congo, Madagascar và Peru.[20] Con người đã bị nhiễm bệnh từ thời đồ đồng cách đây khoảng 3.800 năm.[21] Lịch sử nhân loại từng trải qua ba đợt bùng phát dịch hạch lớn,[22] nổi tiếng nhất là Cái chết Đen hồi thế kỷ 14 đã cướp đi sinh mạng của hơn 25 triệu người hay một phần ba dân số châu Âu.[23] Vì là bệnh truyền nhiễm nguy hiểm, dịch hạch từ lâu đã được con người lợi dụng làm vũ khí sinh học, đáng kể như trong Chiến tranh thế giới thứ Hai và Chiến tranh Lạnh.[24] Tác nhân gây bệnh, vi khuẩn Yersinia pestis, được Alexandre Yersin phát hiện ở Hồng Kông vào năm 1894.[25]
Dấu hiệu và triệu chứng
Dịch hạch có triệu chứng tổng quan ban đầu giống cúm như sốt cao, ớn lạnh, khó chịu, đau đầu, đau người, suy nhược, buồn nôn, nôn mửa.[26] Triệu chứng thường xuất hiện sau 2–7 ngày nhưng có thể chỉ 1 ngày với dịch hạch thể phổi nguyên phát.[27]
Dịch hạch thể hạch
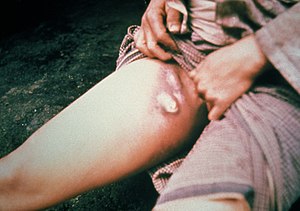
Dịch hạch thể hạch là loại phổ biến nhất ở người,[28] chiếm trên 80% số ca như ở Hoa Kỳ[29] hay gần 86% như ở Madagasca giai đoạn 2006–2015.[30] Con người mắc dịch hạch loại này hầu hết là do bị bọ chét mang mầm bệnh cắn.[31] Triệu chứng xuất hiện sau thời kỳ ủ bệnh 2–6 ngày (đôi khi lâu hơn) gồm có sốt, ớn lạnh, đau đầu, đau cơ, đau khớp, suy nhược.[32] Cùng lúc hoặc không lâu sau, bệnh nhân thấy đau ở những hạch bạch huyết gần điểm vi khuẩn xâm nhập.[33] Các hạch này ngày một đau và sưng to,[33] đến khoảng ngày thứ 2 hay 3 có kích cỡ bằng hạt đậu và dễ dàng sờ thấy.[5] Mô xung quanh hạch thường phù nề và lớp da trên ấm, chuyển đỏ, căng, có thể bong tróc.[34] Tiếp xúc với chúng khiến bệnh nhân thấy rất khó chịu và đau đớn, kể cả với quần áo, do vậy họ thường hạn chế cử động và tránh đụng chạm.[35]
Đỉnh điểm của cơn bệnh rơi vào ngày 4 đến 6.[36] Sốt duy trì 39–40 °C, mặt méo mó, tim đập nhanh, huyết áp thấp[36] kéo theo là kích động, kiệt sức, lú lẫn, đôi khi co giật và mê sảng.[37] Số đếm bạch cầu thường vào khoảng 12.000–25.000/μL, có thể tới 50.000/μL hoặc hơn, đa phần là bạch cầu nhân đa hình non.[38] Khi mà cơ thể không thể sàng lọc và tiêu diệt vi khuẩn trong hạch bạch huyết, chúng sẽ lan tỏa theo dòng máu và xâm nhập cơ quan ngoại biên.[5] Đến đây đã là sự xuất hiện của dịch hạch thể nhiễm khuẩn huyết thứ phát có tỷ lệ tử vong rất cao.[39] Cuối cùng, Y. pestis theo đường máu nhiễm vào phổi, gây nên dịch hạch thể phổi thứ phát.[7]
Những vị trí hay nổi hạch nhất là vùng bẹn (trên 50%), nách (20%), và cổ (5%).[40] Ở trẻ em, hạch thường thấy ở phần thân trên hơn so với người lớn.[41] Kiểm tra vùng da xung quanh hoặc gần hạch có thể phát hiện vết cắn của bọ chét biểu hiện sẩn, mủ, vảy, hay loét nhỏ.[42] Dịch hạch thể hạch khác với những dạng viêm hạch bạch huyết khác ở chỗ không có viêm mô tế bào, cực nhạy cảm đau, phù nề xung quanh, khởi phát nhanh và tình trạng bệnh nhân xấu đi nhanh.[43] Nếu điều trị bằng kháng sinh sớm và đúng cách, những biểu hiện toàn thân như sốt sẽ mau chóng cải thiện rồi biến mất trong vòng 2–5 ngày.[44] Mặc dù vậy hạch vẫn còn to và đau khi tiếp xúc trong một tuần hoặc hơn kể từ lúc bắt đầu điều trị.[45]
Dịch hạch thể nhiễm khuẩn huyết
Dịch hạch thể nhiễm khuẩn huyết thường phát sinh từ dịch hạch thể hạch nhưng cũng có thể khởi đầu biểu hiện lâm sàng.[10] Thể dịch hạch này có đặc điểm diễn tiến nhanh, nhiễm nội độc tố huyết nặng, nhiễm khuẩn lan tỏa.[46] Ở dịch hạch thể nhiễm khuẩn huyết nguyên phát không thấy viêm hạch bạch huyết vùng rõ rệt và dịch hạch thường không bị nghi ngờ cho đến khi có kết quả cấy máu.[47] Bệnh nhân còn có thể bộc lộ những triệu chứng đường tiêu hóa như buồn nôn, nôn mửa, tiêu chảy, đau bụng, khiến việc chẩn đoán thêm khó khăn.[↓ 2][46]
Y. pestis thường hiện diện trong máu của bệnh nhân dịch hạch thể hạch,[49] mặc dù vậy tình trạng vãng khuẩn huyết này nhiều khi không dẫn đến nhiễm khuẩn huyết.[50] Khi vật chủ phản ứng với sự sinh sôi nhanh chóng của Y. pestis trong máu, những dạng bệnh lý như đông máu rải rác nội mạch, suy đa tạng, hội chứng suy hô hấp cấp tính dễ là hệ quả.[7] Đông máu rải rác nội mạch (DIC) có thể dẫn đến xuất huyết dưới da, xanh tím đầu chi, hay hoại tử mô.[7] Nhiễm khuẩn di căn sang các hệ cơ quan khác có thể gây viêm phổi, viêm màng não, viêm nội nhãn, áp xe gan hoặc lách, hay bệnh hạch bạch huyết nói chung.[7] Các dấu hiệu cận tử bao gồm huyết áp thấp dai dẳng, ngừng thận, mất tỉnh táo và những biểu hiện sốc khác.[51]
Dịch hạch thể phổi
Dịch hạch thể phổi là loại diễn tiến nhanh và đe dọa tính mạng hàng đầu.[52] Loại này có thể phát sinh từ việc trực tiếp hít phải vi khuẩn, hoặc vi khuẩn theo đường máu xâm nhập phổi của người lúc đầu mắc dịch hạch thể hạch hay nhiễm khuẩn huyết.[9]
Ở dịch hạch thể phổi nguyên phát, triệu chứng đột ngột xuất hiện sau chỉ khoảng 1 đến 3 ngày gồm có ớn lạnh, sốt, đau đầu, đau người, chóng mặt, suy nhược, khó chịu ở ngực.[53] Sang ngày thứ hai triệu chứng điển hình là ho, sinh đờm, đau ngực, thở nhanh, khó thở và kèm theo đó có thể là ho ra máu, suy hô hấp, tim phổi yếu, xanh tím, trụy tuần hoàn.[47] Đờm lúc đầu lỏng hoặc nhầy rồi nhanh chóng nhuốm máu,[38] cuối cùng là thuần máu.[54] Ở giai đoạn sau, bệnh nhân ngủ thiếp, ngày càng khó thở, mặt tím tái, sức khỏe suy kiệt, mạch nhanh và yếu hơn.[55] Một số rơi vào hôn mê, số khác tử vong trong lúc liên tục cố gắng đứng lên và chạy đi, một nét rất đặc trưng của mê sảng do dịch hạch.[55]
Biểu hiện ban đầu của dịch hạch thể phổi thứ phát là viêm phổi mô kẽ mà ở đó đờm ít, có xu hướng đặc và dai hơn đờm thấy ở dịch hạch thể phổi nguyên phát.[56] Trước khi bị nhiễm khuẩn phổi bệnh nhân thường đã ốm nặng được vài ngày bởi nhiễm khuẩn huyết nên không có sức mà ho mạnh.[57] Tổng quan thì dạng thứ phát phổ biến hơn nhưng khó gây lây nhiễm hơn dạng nguyên phát.[58]
Loại khác
Viêm màng não là một biểu hiện khác thường của dịch hạch, đa phần là biến chứng muộn của dịch hạch thể hạch.[56] Tuy cũng có thể là một trong những biểu hiện ban đầu nhưng viêm màng não thường xuất hiện muộn, khả năng là hậu quả của điều trị kháng sinh không đầy đủ.[59] Trước kỷ nguyên kháng sinh, đã có mô tả về dịch hạch thể viêm màng não mạn tính, tái phát trong vài tuần hoặc hàng tháng.[38] Bệnh có triệu chứng giống những dạng viêm màng não do vi khuẩn khác như sốt, đau đầu, trạng thái tâm thần thay đổi, tăng bạch cầu nhân đa hình trong dịch não tủy.[38]
Viêm họng do dịch hạch cũng là một tình trạng bất thường biểu hiện sốt, đau họng, viêm hạch bạch huyết cổ mà ban đầu không thể phân biệt với viêm họng do những nguyên nhân phổ biến khác.[56] Bệnh nhân mắc dịch hạch loại này do ăn thức ăn chưa nấu chín hoặc tiếp xúc với giọt bắn đường hô hấp.[56] Như vào năm 1997 đã ghi nhận 12 ca dịch hạch thể họng ở Jordan, 10 trong đó từng ăn thịt lạc đà sống vài ngày trước khi xuất hiện triệu chứng.[60]
Tác nhân
Tác nhân gây dịch hạch là Yersinia pestis, một cầu trực khuẩn Gram âm không động và không sinh bào tử.[61] Y. pestis sinh trưởng chậm nhưng ổn ở nhiều môi trường nuôi cấy với phạm vi nhiệt độ và pH lớn, tối ưu tại 28 °C và pH 7,4.[62] Ở môi trường ngoài khô hay nhiệt độ trên 40 °C, Y. pestis nhanh chóng bị tiêu diệt.[63] Khi áp dụng nhuộm đa sắc như Wayson, Wright, hay Giemsa sẽ quan sát thấy vi khuẩn có diện mạo lưỡng cực như chiếc kim băng đóng.[64] Trước kia, Y. pestis thuộc họ Enterobacteriaceae[65] nhưng từ năm 2016 đã chuyển sang họ Yersiniaceae.[66]
Y. pestis tiến hóa cách đây 5.700 đến 6.000 năm từ Y. pseudotuberculosis, một vi khuẩn đường ruột.[67] Những biến đổi then chốt trong quá trình này là sự thu thập hai plasmid pMT1, pPCP1 và sự bất hoạt các gen pde3, ureD, rcsA, flhD, pde2 đã trao cho Y. pestis năng lực lây nhiễm qua bọ chét và gây dịch hạch thể hạch.[67] Đa phần các yếu tố độc lực được mã hóa trên ba plasmid pPCP1 (kích cỡ 9,5 kb), pCD1 (70–75 kb), và pMT1 (100–110 kb).[68] pPCP1 mã hóa một bacteriocin (pescitin) thúc đẩy hấp thu sắt và chất kích hoạt plasminogen (Pla) giúp vi khuẩn tập kết trong ruột bọ chét[69] hay phân tán từ điểm xâm nhập ở động vật có vú.[70] pCD1 mã hóa các protein vỏ ngoài Yersinia (Yops) và kháng nguyên V giúp Y. pestis sống sót trong đại thực bào.[71] pMT1 mã hóa kháng nguyên glycoprotein F1 và độc tố chuột Yersinia (Ymt).[71] Các chủng Y. pestis biểu hiện kháng nguyên F1 có khả năng chống sự thực bào khi thiếu vắng những kháng thể opsonin hóa.[72] Ymt độc hại với chuột nhưng không độc với người, có chức năng quan trọng là bảo vệ Y. pestis trong ruột bọ chét.[73]
Các yếu tố độc lực được mã hóa trên nhiễm sắc thể liên quan đến nội độc tố lipopolysaccharide và hấp thu sắt khiến Y. pestis sắc tố hóa khi sinh trưởng trong môi trường có Congo đỏ.[71] Các chủng không sinh sắc tố bị mất độc lực ở động vật có vú và không thể chặn ruột bọ chét.[72] Một sản phẩm nhiễm sắc thể khác là kháng nguyên pH 6 (Psa) giúp vi khuẩn gắn vào tế bào vật chủ hoặc ức chế sự thực bào.[74]
Y. pestis được phân làm ba biotype căn cứ vào năng lực lên men glycerol và khử nitrate gồm Orientalis, Antiqua, và Medievalis.[75] Chứng cứ khảo cổ hạn chế gợi ý Orientalis là loại đã gây ra cả ba đại dịch trong lịch sử.[76]
Bệnh sinh
Sau khi xâm nhập qua da hay niêm mạc, vi khuẩn được vận chuyển qua mạch bạch huyết đến hạch bạch huyết vùng.[77] Ở giai đoạn đầu này, đại thực bào đóng vai trò hỗ trợ quan trọng cho vi khuẩn khi nó nuốt nhưng không tiêu diệt, hóa thành công cụ bảo vệ, vận chuyển và trao thời gian cho vi khuẩn thích nghi với vật chủ.[78] Không như đại thực bào, Y. pestis thường sẽ bị tiêu diệt nếu gặp phải bạch cầu trung tính.[↓ 3][80] Y. pestis không thể ngăn bạch cầu trung tính tập kết ồ ạt đến điểm xâm nhiễm nhưng nó thoát được nhờ kìm hãm hoạt tính của bạch cầu trung tính.[81] Mặt khác Y. pestis có thể di chuyển dựa vào dòng bạch huyết thay vì thực bào.[82] Khi đã ở trong hạch bạch huyết, Y. pestis sinh sôi mạnh khơi dậy một phản ứng viêm mãnh liệt khiến hạch sưng.[83] Khám nghiệm hạch phát triển đầy đủ qua kính hiển vi có thể thấy bạch cầu thâm nhập, hoại tử xuất huyết, kết cấu bình thường bị phá hủy và vi khuẩn ngoại bào tụ tập dày đặc.[84]
Vi khuẩn có thể bị ngăn chặn trong hạch bạch huyết và căn bệnh chỉ dừng lại ở thể hạch, hoặc xâm nhập dòng máu gây nên vãng khuẩn huyết.[85] Y. pestis sinh sôi hàng loạt trong máu đến một mức độ sẽ kích hoạt phản ứng viêm toàn thân.[86] Hậu quả kế đến là sốc, huyết áp thấp, đông máu rải rác nội mạch (DIC), suy thận cấp, hội chứng suy hô hấp cấp.[87] Huyết khối do DIC làm tắc hệ vi mạch, có thể gây xuất huyết, hoại tử, hay hoại thư những phần đỉnh ngoài như đầu ngón tay, ngón chân, mũi, tai.[87] Vãng khuẩn huyết phổ biến ở mọi thể dịch hạch còn nhiễm khuẩn huyết ít phổ biến hơn và dễ trực tiếp de dọa tính mạng.[88] Bệnh nhân hồi phục từ dịch hạch thường có nhiều kháng thể tương ứng với những kháng nguyên khác nhau, bao gồm kháng nguyên F1 hữu ích cho chẩn đoán.[86]
Dịch hạch thể phổi nguyên phát phát sinh từ việc hít phải vi khuẩn.[89] Diễn tiến của bệnh bao gồm hai pha là tiền viêm và viêm.[90] Trong pha tiền viêm, một môi trường nhìn chung thuận lợi được tạo ra cho phép vi khuẩn sinh sôi đến số lượng lớn mà thiếu đi phản ứng miễn dịch của vật chủ hay triệu chứng rõ ràng.[91] Y. pestis ban đầu nhắm đến đại thực bào phế nang, sau chuyển sang bạch cầu trung tính.[92] Sang pha viêm có liên hệ với triệu chứng lâm sàng, bạch cầu trung tính tràn vào phổi là nguyên nhân gây viêm và hoại tử phổi nghiêm trọng.[92] Bạch cầu trung tính ban đầu được huy động đến điểm xâm nhập nhưng không thể dọn dẹp hay ngăn vi khuẩn sinh sôi,[93] về sau lại tích tụ không ngừng khiến phổi bị phá hủy.[94] Tổng quan thì dịch hạch thể phổi là căn bệnh trung gian phản ứng vật chủ với miễn dịch bẩm sinh lúc đầu không hiệu quả theo sau là một phản ứng viêm quá mức có hại thay vì lợi.[94]
Lây truyền
Vòng đời thông thường của Yersinia pestis trải qua bọ chét và động vật gặm nhấm.[95] Con người chỉ là vật chủ tình cờ do bị bọ chét mang mầm bệnh cắn, do ăn hay tiếp xúc với mô động vật nhiễm, hoặc hít phải giọt bắn đường hô hấp chứa vi khuẩn.[96] Rủi ro cho con người thường cao nhất trong những đợt dịch ở động vật, khi số lượng loài gặm nhấm chết đi nhiều và bọ chét rời con vật chết đi tìm nguồn máu mới.[97] Xenopsylla cheopis là vector chính làm lan truyền dịch hạch và thường thấy ở hầu hết các ổ dịch.[98]
Y. pestis lây truyền chủ yếu qua vết cắn của bọ chét.[99] Bọ chét dễ nhiễm mầm bệnh khi hút máu những con vật sắp chết có lượng vi khuẩn trong máu rất cao.[100] Trong vòng một tuần sau nhiễm, bọ chét có khả năng truyền vi khuẩn cho vật chủ khác trong lần hút máu tiếp theo.[101] Kiểu lây này có cơ chế tựa như kim tiêm bẩn,[102] gọi là lây giai đoạn sớm và chỉ hiệu quả khi nhiều bọ chét cùng hút máu một con vật.[101] Vào năm 1914–1915 nhà côn trùng học người Anh William Bacot đã mô tả một phương thức khác mà ở đó Y. pestis tập hợp tạo nên một màng sinh học kết dính trong ruột trước bọ chét.[103] Dòng máu hút vào bị màng này chặn lại và nhiễm vi khuẩn, sau đó được ợ trở lại chỗ vết cắn, dẫn đến lây nhiễm.[104] Bọ chét đói do không thể ăn nên tăng cường nỗ lực tìm kiếm bữa ăn, thúc đẩy sự lây nhiễm cho đến khi chết vì đói.[105] Y. pestis cũng có thể chỉ chặn một phần ruột bọ chét nhưng cơ chế thì tương tự: dòng máu đi vào rồi đi ra mang theo vi khuẩn từ trong ruột.[101]
Con người có thể bị nhiễm bệnh do tiếp xúc với mô hoặc dịch cơ thể của động vật trong quá trình săn bắt, làm thịt hay ăn thịt động vật chưa nấu chín.[106] Đối tượng dễ bị lây theo cách này là những thợ săn marmot ở Trung Á, Mông Cổ hay những người chế biến và ăn thịt dê, lạc đà ở Trung Đông, đông bắc châu Phi.[33] Xác người hay động vật nhiễm bệnh cũng mang đến rủi ro khi tiếp xúc nếu không có dụng cụ phòng vệ phù hợp.[107]
Dịch hạch thể phổi lây bởi việc hít phải giọt bắn đường hô hấp chứa vi khuẩn.[108] Người mắc dịch hạch thể phổi dễ làm lây bệnh cho người khác khi ho trong trường hợp bệnh ở giai đoạn muộn và tiếp xúc gần.[109] Thông qua giọt bắn là phương thức duy nhất mà dịch hạch có thể lây từ người sang người.[109] Mèo rất nhạy cảm với dịch hạch, chúng cũng có thể phát ra những giọt bắn gây lây nhiễm cho người tương tự.[110]
Chẩn đoán
Điều trị
Phòng ngừa
Tiên lượng
Dịch tễ
Lịch sử
Chú thích
- ↑ Theo nguồn thì dịch hạch là bệnh zoonotic (zoonosis), tức là bệnh truyền nhiễm do mầm bệnh (ở đây là Y. pestis) lây từ động vật sang người. Tuy nhiên dịch hạch thể phổi có thể lây qua đường không khí từ nguồn khác động vật (ví dụ như từ người sang người).[2]
- ↑ Thậm chí là không thể chẩn đoán.[48]
- ↑ Một phần nhỏ Y. pestis vẫn sống sót và nhân bản trong bạch cầu trung tính, cung cấp một con đường xâm nhiễm đại thực bào không viêm.[79]
Tham khảo
Trích dẫn
- ↑ WHO 2017; Galy et al. 2018; Mead 2011, tr. 279.
- ↑ Kool 2005.
- ↑ Mead 2011, tr. 276; Drancourt 2020, tr. 623; Gage & Beard 2017, tr. 1078.
- ↑ Mead 2011, tr. 276; Gage & Beard 2017, tr. 1078.
- ↑ a b c Rajerison et al. 2014, tr. 405.
- ↑ Rajerison et al. 2014, tr. 405; Gage & Beard 2017, tr. 1081.
- ↑ a b c d e Rajerison et al. 2014, tr. 406.
- ↑ Gage & Beard 2017, tr. 1082; Drancourt 2020, tr. 626.
- ↑ a b Mead 2011, tr. 280; Rajerison et al. 2014, tr. 407.
- ↑ a b Rajerison et al. 2014, tr. 406; Drancourt 2020, tr. 626.
- ↑ Mead 2011, tr. 281; Gage & Beard 2017, tr. 1083; Yang 2018; Stenseth et al. 2008.
- ↑ a b Mead 2011, tr. 281; Gage & Beard 2017, tr. 1083.
- ↑ Drancourt 2020, tr. 628; Rajerison et al. 2014, tr. 407–408; Sebbane & Lemaître 2021.
- ↑ Drancourt 2020, tr. 628; Yang 2018.
- ↑ Bramanti et al. 2016, tr. 9.
- ↑ Mead 2011, tr. 282; Drancourt 2020, tr. 628.
- ↑ Sun & Singh 2019; Rosenzweig, Hendrix & Chopra 2021.
- ↑ a b Mead 2011, tr. 282.
- ↑ WHO 2017.
- ↑ WHO 2017; Glatter & Finkelman 2021.
- ↑ Spyrou et al. 2018.
- ↑ Zietz & Dunkelberg 2004.
- ↑ Glatter & Finkelman 2021.
- ↑ Ansari, Grier & Byers 2020; Dennis 2009, tr. 38–39.
- ↑ Butler 2014.
- ↑ WHO 2017; Galy et al. 2018; Yang 2018; Stenseth et al. 2008.
- ↑ Mead 2011, tr. 279; WHO 2017.
- ↑ WHO 2017; Rajerison et al. 2014; Stenseth et al. 2008.
- ↑ CDCMapsStats 2021.
- ↑ Rakotosamimanana et al. 2021.
- ↑ WHO 2017; Rajerison et al. 2014, tr. 405.
- ↑ Gage & Beard 2017, tr. 1081; Rajerison et al. 2014, tr. 405.
- ↑ a b c Mead 2011, tr. 279; Gage & Beard 2017, tr. 1081.
- ↑ Mead 2011, tr. 279; Rajerison et al. 2014, tr. 405; Gage & Beard 2017, tr. 1082.
- ↑ Mead 2011, tr. 279; Rajerison et al. 2014, tr. 405; Gage & Beard 2017, tr. 1081–1082.
- ↑ a b Nikiforov et al. 2016, tr. 299.
- ↑ Gage & Beard 2017, tr. 1082; Rajerison et al. 2014, tr. 405; Mead 2011, tr. 280.
- ↑ a b c d Mead 2011, tr. 280.
- ↑ Rajerison et al. 2014, tr. 405–406.
- ↑ Nikiforov et al. 2016, tr. 298.
- ↑ Mead 2011, tr. 279; Rajerison et al. 2014, tr. 406.
- ↑ Mead 2011, tr. 279; Gage & Beard 2017, tr. 1082.
- ↑ Rajerison et al. 2014, tr. 405; Gage & Beard 2017, tr. 1082.
- ↑ Mead 2011, tr. 280; Rajerison et al. 2014, tr. 406.
- ↑ Mead 2011, tr. 280; Gage & Beard 2017, tr. 1082; Rajerison et al. 2014, tr. 406.
- ↑ a b Mead 2011, tr. 280; Gage & Beard 2017, tr. 1082; Drancourt 2020, tr. 626.
- ↑ a b Mead 2011, tr. 280; Gage & Beard 2017, tr. 1082.
- ↑ Nikiforov et al. 2016, tr. 304.
- ↑ Rajerison et al. 2014, tr. 406; Nikiforov et al. 2016, tr. 300.
- ↑ Dennis 2009, tr. 46; Nikiforov et al. 2016, tr. 300.
- ↑ Gage & Beard 2017, tr. 1082.
- ↑ Gage & Beard 2017, tr. 1082; Drancourt 2020, tr. 626; Rajerison et al. 2014, tr. 406.
- ↑ Mead 2011, tr. 280; Drancourt 2020, tr. 626–627; Rajerison et al. 2014, tr. 407.
- ↑ Nikiforov et al. 2016, tr. 301.
- ↑ a b Nikiforov et al. 2016, tr. 302.
- ↑ a b c d Mead 2011, tr. 280; Gage & Beard 2017, tr. 1083.
- ↑ Rajerison et al. 2014, tr. 407; Dennis & Staples 2009, tr. 605.
- ↑ Dennis & Staples 2009, tr. 605.
- ↑ Mead 2011, tr. 280; Nelson et al. 2021.
- ↑ Arbaji et al. 2005.
- ↑ Ditchburn & Hodgkins 2019; Mead 2011, tr. 276; Dennis & Staples 2009, tr. 598.
- ↑ Mead 2011, tr. 276; Dennis & Staples 2009, tr. 599.
- ↑ Mead 2011, tr. 276.
- ↑ Mead 2011, tr. 276–277; Gage & Beard 2017, tr. 1078.
- ↑ Mead 2011, tr. 276; Gage & Beard 2017, tr. 1078; Dennis & Staples 2009, tr. 598; Rajerison et al. 2014, tr. 404.
- ↑ Adeolu et al. 2016.
- ↑ a b Demeure et al. 2019.
- ↑ Dennis & Staples 2009, tr. 599; Mead 2011, tr. 277; Drancourt 2020, tr. 625.
- ↑ Dennis & Staples 2009, tr. 599; Mead 2011, tr. 277.
- ↑ Gage & Beard 2017, tr. 1078; Rajerison et al. 2014, tr. 405; Drancourt 2020, tr. 625.
- ↑ a b c Mead 2011, tr. 277; Drancourt 2020, tr. 625.
- ↑ a b Mead 2011, tr. 277.
- ↑ Mead 2011, tr. 277; Dennis & Staples 2009, tr. 599.
- ↑ Gage & Beard 2017, tr. 1079.
- ↑ Mead 2011, tr. 277; Dennis & Staples 2009, tr. 599; Drancourt 2020, tr. 625.
- ↑ Drancourt et al. 2007.
- ↑ Mead 2011, tr. 280; Gage & Beard 2017, tr. 1081; Drancourt 2020, tr. 625.
- ↑ Mead 2011, tr. 280; Bi 2016, tr. 279–280.
- ↑ Spinner et al. 2013.
- ↑ Shannon et al. 2013; Bi 2016, tr. 274.
- ↑ Shannon et al. 2013.
- ↑ Gonzalez & Miller 2016.
- ↑ Mead 2011, tr. 280; Rajerison et al. 2014, tr. 405; Drancourt 2020, tr. 625–626.
- ↑ Mead 2011, tr. 280; Gage & Beard 2017, tr. 1081.
- ↑ Dennis & Staples 2009, tr. 603.
- ↑ a b Mead 2011, tr. 281.
- ↑ a b Mead 2011, tr. 281; Gage & Beard 2017, tr. 1081.
- ↑ Gage & Beard 2017, tr. 1081.
- ↑ Pechous et al. 2016; Rajerison et al. 2014, tr. 407.
- ↑ Price et al. 2012.
- ↑ Price et al. 2012; Pechous et al. 2016.
- ↑ a b Pechous et al. 2013.
- ↑ Eichelberger et al. 2019.
- ↑ a b Pechous et al. 2016.
- ↑ Mead 2011, tr. 279; Gage & Beard 2017, tr. 1078; Rajerison et al. 2014, tr. 404.
- ↑ Mead 2011, tr. 279; Gage & Beard 2017, tr. 1078; Drancourt 2020, tr. 623.
- ↑ Gage & Beard 2017, tr. 1081; CDCEcoTrans 2019; Mead 2011, tr. 278.
- ↑ Gage & Beard 2017, tr. 1081; Rajerison et al. 2014, tr. 404.
- ↑ Gandon et al. 2019; CDCEcoTrans 2019.
- ↑ Gage & Beard 2017, tr. 1080.
- ↑ a b c Hinnebusch et al. 2017.
- ↑ Hinnebusch & Erickson 2008, tr. 232.
- ↑ Hinnebusch & Erickson 2008, tr. 232; Hinnebusch et al. 2017.
- ↑ Gandon et al. 2019; Hinnebusch & Erickson 2008, tr. 232; Hinnebusch et al. 2017.
- ↑ Gandon et al. 2019; Hinnebusch et al. 2017.
- ↑ CDCEcoTrans 2019; Mead 2011, tr. 279; Gage & Beard 2017, tr. 1081.
- ↑ Jullien et al. 2021.
- ↑ Gage & Beard 2017, tr. 1081; CDCEcoTrans 2019.
- ↑ a b Kool 2005; CDCEcoTrans 2019.
- ↑ Mead 2011, tr. 279; CDCEcoTrans 2019.
Tạp chí
- Stenseth, Nils Chr; Atshabar, Bakyt B; Begon, Mike; Belmain, Steven R; Bertherat, Eric; Carniel, Elisabeth; Gage, Kenneth L; Leirs, Herwig; Rahalison, Lila (ngày 15 tháng 1 năm 2008), "Plague: Past, Present, and Future", PLoS Medicine, 5 (1): e3, doi:10.1371/journal.pmed.0050003, PMC 2194748, PMID 18198939, S2CID 8784194
- Galy, A.; Loubet, P.; Peiffer-Smadja, N.; Yazdanpanah, Y. (tháng 11 năm 2018), "La peste : mise au point et actualités", La Revue de Médecine Interne, 39 (11): 863–868, doi:10.1016/j.revmed.2018.03.019, PMID 29628173, S2CID 196490575
- Kool, Jacob L. (ngày 15 tháng 4 năm 2005), "Risk of Person‐to‐Person Transmission of Pneumonic Plague", Clinical Infectious Diseases, 40 (8): 1166–1172, doi:10.1086/428617, PMID 15791518, S2CID 22910852
- Yang, Ruifu (tháng 1 năm 2018), "Plague: Recognition, Treatment, and Prevention", Journal of Clinical Microbiology, 56 (1), doi:10.1128/JCM.01519-17, PMC 5744195, PMID 29070654, S2CID 22512366
- Sun, Wei; Singh, Amit K. (ngày 18 tháng 2 năm 2019), "Plague vaccine: recent progress and prospects", npj Vaccines, 4 (1), doi:10.1038/s41541-019-0105-9, PMC 6379378, PMID 30792905, S2CID 67032577
- Rosenzweig, Jason A.; Hendrix, Emily K.; Chopra, Ashok K. (tháng 6 năm 2021), "Plague vaccines: new developments in an ongoing search", Applied Microbiology and Biotechnology, 105 (12): 4931–4941, doi:10.1007/s00253-021-11389-6, PMC 8211537, PMID 34142207
- Sebbane, Florent; Lemaître, Nadine (ngày 12 tháng 5 năm 2021), "Antibiotic Therapy of Plague: A Review", Biomolecules, 11 (5): 724, doi:10.3390/biom11050724, PMC 8151713, PMID 34065940
- Spyrou, Maria A.; Tukhbatova, Rezeda I.; Wang, Chuan-Chao; Valtueña, Aida Andrades; Lankapalli, Aditya K.; Kondrashin, Vitaly V.; Tsybin, Victor A.; Khokhlov, Aleksandr; Kühnert, Denise; Herbig, Alexander; Bos, Kirsten I.; Krause, Johannes (ngày 8 tháng 6 năm 2018), "Analysis of 3800-year-old Yersinia pestis genomes suggests Bronze Age origin for bubonic plague", Nature Communications, 9 (1), doi:10.1038/s41467-018-04550-9, PMC 5993720, PMID 29884871, S2CID 47001769
- Glatter, Kathryn A.; Finkelman, Paul (tháng 2 năm 2021), "History of the Plague: An Ancient Pandemic for the Age of COVID-19", The American Journal of Medicine, 134 (2): 176–181, doi:10.1016/j.amjmed.2020.08.019, PMC 7513766, PMID 32979306, S2CID 221882331
- Zietz, Björn P.; Dunkelberg, Hartmut (2004), "The history of the plague and the research on the causative agent Yersinia pestis", International Journal of Hygiene and Environmental Health, 207 (2): 165–178, doi:10.1078/1438-4639-00259, PMC 7128933, PMID 15031959, S2CID 2837737
- Ansari, Issmaeel; Grier, Gareth; Byers, Mark (tháng 3 năm 2020), "Deliberate release: Plague – A review", Journal of Biosafety and Biosecurity, 2 (1): 10–22, doi:10.1016/j.jobb.2020.02.001, PMC 7270574, PMID 32835180, S2CID 214756517
- Butler, T. (tháng 3 năm 2014), "Plague history: Yersin's discovery of the causative bacterium in 1894 enabled, in the subsequent century, scientific progress in understanding the disease and the development of treatments and vaccines", Clinical Microbiology and Infection, 20 (3): 202–209, doi:10.1111/1469-0691.12540, PMID 24438235, S2CID 206903784
- Rakotosamimanana, Sitraka; Kassie, Daouda; Taglioni, François; Ramamonjisoa, Josélyne; Rakotomanana, Fanjasoa; Rajerison, Minoarisoa (ngày 10 tháng 6 năm 2021), "A decade of plague in Madagascar: a description of two hotspot districts", BMC Public Health, 21 (1), doi:10.1186/s12889-021-11061-8, PMC 8194207, PMID 34112118
- Nelson, Christina A.; Meaney-Delman, Dana; Fleck-Derderian, Shannon; Cooley, Katharine M.; Yu, Patricia A.; Mead, Paul S. (ngày 16 tháng 7 năm 2021), "Antimicrobial Treatment and Prophylaxis of Plague: Recommendations for Naturally Acquired Infections and Bioterrorism Response", MMWR. Recommendations and Reports, 70 (3): 1–27, doi:10.15585/mmwr.rr7003a1, PMC 8312557, PMID 34264565
- Arbaji, A.; Kharabsheh, S.; Al-Azab, S.; Al-Kayed, M.; Amr, Z. S.; Abu Baker, M.; Chu, M. C. (tháng 12 năm 2005), "A 12-case outbreak of pharyngeal plague following the consumption of camel meat, in north–eastern Jordan", Annals of Tropical Medicine & Parasitology, 99 (8): 789–793, doi:10.1179/136485905X65161, PMID 16297292, S2CID 19043957
- Ditchburn, Jae-Llane; Hodgkins, Ryan (tháng 9 năm 2019), "Yersinia pestis, a problem of the past and a re-emerging threat", Biosafety and Health, 1 (2): 65–70, doi:10.1016/j.bsheal.2019.09.001, S2CID 202924268
- Adeolu, Mobolaji; Alnajar, Seema; Naushad, Sohail; S. Gupta, Radhey (ngày 1 tháng 12 năm 2016), "Genome-based phylogeny and taxonomy of the 'Enterobacteriales': proposal for Enterobacterales ord. nov. divided into the families Enterobacteriaceae, Erwiniaceae fam. nov., Pectobacteriaceae fam. nov., Yersiniaceae fam. nov., Hafniaceae fam. nov., Morganellaceae fam. nov., and Budviciaceae fam. nov.", International Journal of Systematic and Evolutionary Microbiology, 66 (12): 5575–5599, doi:10.1099/ijsem.0.001485, PMID 27620848, S2CID 2778118
- Demeure, Christian E.; Dussurget, Olivier; Mas Fiol, Guillem; Le Guern, Anne-Sophie; Savin, Cyril; Pizarro-Cerdá, Javier (ngày 3 tháng 4 năm 2019), "Yersinia pestis and plague: an updated view on evolution, virulence determinants, immune subversion, vaccination, and diagnostics", Genes & Immunity, 20 (5): 357–370, doi:10.1038/s41435-019-0065-0, PMC 6760536, PMID 30940874, S2CID 91190371
- Drancourt, Michel; Signoli, Michel; Dang, La Vu; Bizot, Bruno; Roux, Véronique; Tzortzis, Stéfan; Raoult, Didier (tháng 2 năm 2007), "Yersinia pestis Orientalis in Remains of Ancient Plague Patients", Emerging Infectious Diseases, 13 (2): 332–333, doi:10.3201/eid1302.060197, PMC 2725862, PMID 17479906, S2CID 11887922
- Gonzalez, Rodrigo J.; Miller, Virginia L. (tháng 4 năm 2016), "A Deadly Path: Bacterial Spread During Bubonic Plague", Trends in Microbiology, 24 (4): 239–241, doi:10.1016/j.tim.2016.01.010, PMC 4808365, PMID 26875618, S2CID 3600976
- Shannon, Jeffrey G.; Hasenkrug, Aaron M.; Dorward, David W.; Nair, Vinod; Carmody, Aaron B.; Hinnebusch, B. Joseph (tháng 11 năm 2013), "Yersinia pestis Subverts the Dermal Neutrophil Response in a Mouse Model of Bubonic Plague", mBio, 4 (5), doi:10.1128/mBio.00170-13, PMC 3760243, PMID 23982068, S2CID 24633126
- Spinner, Justin L.; Winfree, Seth; Starr, Tregei; Shannon, Jeffrey G.; Nair, Vinod; Steele-Mortimer, Olivia; Hinnebusch, B. Joseph (ngày 13 tháng 11 năm 2013), "Yersinia pestis survival and replication within human neutrophil phagosomes and uptake of infected neutrophils by macrophages", Journal of Leukocyte Biology, 95 (3): 389–398, doi:10.1189/jlb.1112551, PMC 3923079, PMID 24227798, S2CID 22206226
- Price, P. A.; Jin, J.; Goldman, W. E. (ngày 1 tháng 2 năm 2012), "Pulmonary infection by Yersinia pestis rapidly establishes a permissive environment for microbial proliferation", Proceedings of the National Academy of Sciences, 109 (8): 3083–3088, doi:10.1073/pnas.1112729109, PMC 3286930, PMID 22308352, S2CID 8105956
- Pechous, Roger D.; Sivaraman, Vijay; Price, Paul A.; Stasulli, Nikolas M.; Goldman, William E. (ngày 3 tháng 10 năm 2013), "Early Host Cell Targets of Yersinia pestis during Primary Pneumonic Plague", PLoS Pathogens, 9 (10): e1003679, doi:10.1371/journal.ppat.1003679, PMC 3789773, PMID 24098126, S2CID 14589250
- Pechous, Roger D.; Sivaraman, Vijay; Stasulli, Nikolas M.; Goldman, William E. (tháng 3 năm 2016), "Pneumonic Plague: The Darker Side of Yersinia pestis", Trends in Microbiology, 24 (3): 190–197, doi:10.1016/j.tim.2015.11.008, PMID 26698952, S2CID 3594385
- Eichelberger, Kara R.; Jones, Grant S.; Goldman, William E. (ngày 24 tháng 12 năm 2019), "Inhibition of Neutrophil Primary Granule Release during Yersinia pestis Pulmonary Infection", mBio, 10 (6), doi:10.1128/mBio.02759-19, PMC 6904878, PMID 31822588, S2CID 209313024
- Hinnebusch, B. Joseph; Jarrett, Clayton O.; Bland, David M. (ngày 8 tháng 9 năm 2017), ""Fleaing" the Plague: Adaptations of Yersinia pestis to Its Insect Vector That Lead to Transmission", Annual Review of Microbiology, 71 (1): 215–232, doi:10.1146/annurev-micro-090816-093521, PMID 28886687, S2CID 35807998
Sách
- Cohen, Jonathan; Powderly, William G.; Opal, Steven M., bt. (2017), Infectious Diseases (lxb. 4), Elsevier, doi:10.1016/C2013-1-00044-3, ISBN 978-0-7020-6285-8
- Gage, Kenneth L.; Beard, C. Ben, "Chapter 126", Plague, tr. 1078–1084.e1, doi:10.1016/B978-0-7020-6285-8.00126-X
- Farrar, Jeremy; Junghanss, Thomas; Lalloo, David; Hotez, Peter J.; Kang, Gagandeep; White, Nicholas J., bt. (2014), Manson's Tropical Infectious Diseases (lxb. 23), Saunders Ltd., doi:10.1016/C2010-0-66223-7, ISBN 978-0-7020-5101-2
- Rajerison, Minoarisoa; Ratsitorahina, Maherisoa; Andrianaivoarimanana, Voahangy, "Chapter 33", Plague, tr. 404–409, doi:10.1016/B978-0-7020-5101-2.00034-0
- Ryan, Edward T.; Solomon, Tom; Eddy, Timothy P.; Hill, David R.; Aronson, Naomi E., bt. (2020), Hunter's Tropical Medicine and Emerging Infectious Diseases (lxb. 10), Elsevier, doi:10.1016/C2016-0-01879-X, ISBN 978-0-323-55512-8
- Drancourt, Michel, "Chapter 77", Plague, tr. 623–629, doi:10.1016/B978-0-323-55512-8.00077-6
- Guerrant, Richard L.; Walker, David H.; Weller, Peter F., bt. (2011), Tropical Infectious Diseases: Principles, Pathogens and Practice (lxb. 3), Saunders, doi:10.1016/C2009-0-40410-0, ISBN 978-0-7020-3935-5
- Mead, Paul S., "Chapter 41", Plague, tr. 276–283, doi:10.1016/B978-0-7020-3935-5.00041-0, PMC 7149940
- Yang, Ruifu; Anishimov, Andrey, bt. (2016), Yersinia pestis: Retrospective and Perspective (lxb. 1), Springer, Dordrecht, doi:10.1007/978-94-024-0890-4, ISBN 978-94-024-0890-4
- Bramanti, Barbara; Stenseth, Nils Chr.; Walløe, Lars; Lei, Xu, "Chapter 1", Plague: A Disease Which Changed the Path of Human Civilization, tr. 1–26, doi:10.1007/978-94-024-0890-4_1, PMID 27722858
- Bi, Yujing, "Chapter 10", Immunology of Yersinia pestis Infection, tr. 273–292, doi:10.1007/978-94-024-0890-4_10, PMID 27722867
- Nikiforov, Vladimir V.; Gao, He; Zhou, Lei; Anisimov, Andrey, "Chapter 11", Plague: Clinics, Diagnosis and Treatment, tr. 293–312, doi:10.1007/978-94-024-0890-4_11, PMID 27722868
- Brachman, Philip S.; Abrutyn, Elias, bt. (2009), Bacterial Infections of Humans (lxb. 4), Springer, Boston, MA, doi:10.1007/978-0-387-09843-2, ISBN 978-0-387-09843-2
- Dennis, David T.; Staples, J. Erin, "Chapter 28", Plague, tr. 597–611, doi:10.1007/978-0-387-09843-2_28
- Fong, I. W.; Alibek, Kenneth, bt. (2009), Bioterrorism and Infectious Agents: A New Dilemma for the 21st Century (lxb. 1), Springer, New York, doi:10.1007/978-1-4419-1266-4, ISBN 978-1-4419-1266-4
- Dennis, David T., "Chapter 2", Plague as a Biological Weapon, tr. 37–70, doi:10.1007/978-1-4419-1266-4_2, PMC 7120598
- Romeo, Tony, bt. (2008), Bacterial Biofilms, Springer, Berlin, Heidelberg, doi:10.1007/978-3-540-75418-3, ISBN 978-3-540-75418-3
Web
- "Plague", who.int, World Health Organization, ngày 31 tháng 10 năm 2017, truy cập ngày 8 tháng 2 năm 2022
- "Plague - Maps and Statistics", cdc.gov, Centers for Disease Control and Prevention, ngày 27 tháng 5 năm 2021, truy cập ngày 9 tháng 2 năm 2022
- "Plague - Ecology and Transmission", cdc.gov, Centers for Disease Control and Prevention, ngày 31 tháng 7 năm 2019, truy cập ngày 22 tháng 2 năm 2022